Если после еды болит правый бок и тяжело дышать

Боль в правом боку при вдохе — весьма распространенный симптом. Существует множество причин, которые приводят к возникновению этого неприятного ощущения: от самых безобидных до серьезных, требующих немедленного обращения к врачу. В этой статье вы узнаете, какие именно заболевания могут привести к появлению болей справа и что необходимо делать при каждом из них.
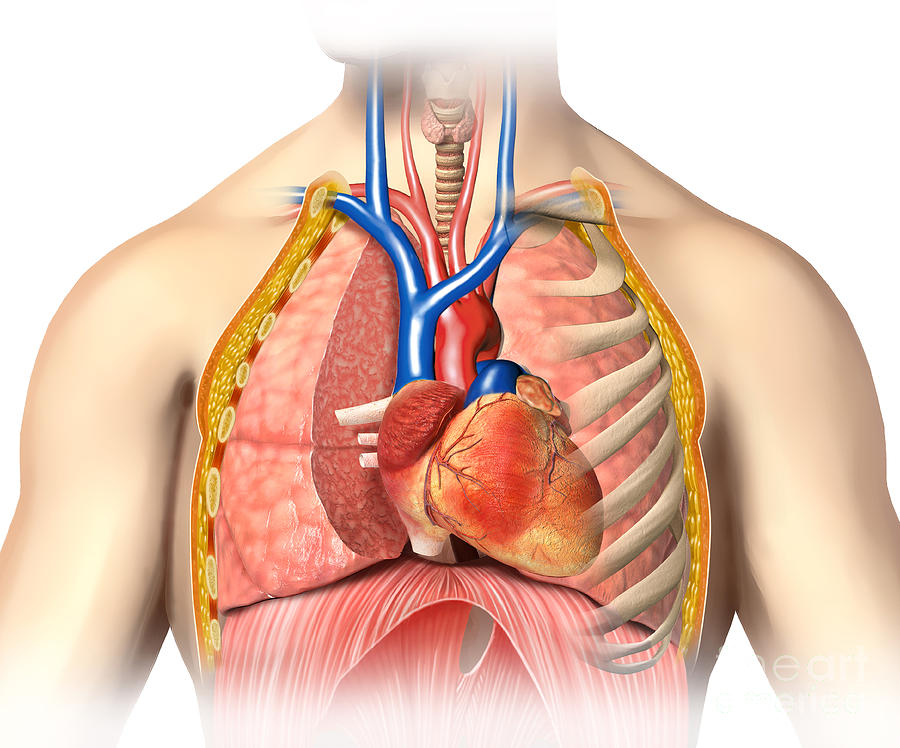
Что находится в правом боку?
Чтобы понять, патология каких органов может давать о себе знать болями справа, стоит разобраться, что же находится в пределах этого анатомического участка.
Сначала выясним, что в правом боку под ребрами спереди:
- нижняя доля правого легкого, покрытая плеврой (тонкой оболочкой). Примечательно то, что само легкое не вызывает болезненных ощущений, однако боли в правом подреберье может вызывать повреждение плевры;
- печень, покрытая капсулой. Здесь работает тот же принцип, что и с легким: болит не сама печень, а ее капсула;
- желчный пузырь с желчевыводящими путями, которые также отходят от печени, впадая в двенадцатиперстную кишку;
- слепой кишечник с червеобразным отростком.
Если же беспокоят боли при вдохе в правом боку сзади, это может быть патология следующих органов:
- почки с отходящими от них вниз мочеточниками;
- у женщин внизу справа находятся придатки матки: яичники и маточные трубы.
Какие заболевания требуют неотложной помощи?
Отдельно необходимо выделить заболевания, являющиеся причиной болей в правом подреберье спереди и требующие немедленного обращения за медицинской помощью:
- острый холецистит;
- острый аппендицит;
- травма;
- острый инфаркт миокарда;
- острая кишечная непроходимость.
Все перечисленные выше патологические состояния требуют оказания неотложной помощи и, зачастую, хирургического вмешательства.

Острый холецистит и аппендицит
Эти две патологии относятся к группе заболеваний, вызывающих специфический симптом в хирургии под названием «острый живот». Это значит, что они требуют незамедлительного хирургического осмотра с последующей лапаротомией. В данной статье эти две патологии объединены в одну группу, поскольку имеют очень схожую клиническую симптоматику. Несмотря на то что аппендикс расположен в большинстве случаев справа внизу живота, существуют варианты, когда он находится в правом подреберье, практически на одном уровне с желчным пузырем. Тогда и холецистит, и аппендицит в равной мере могут быть причинами боли в правом подреберье спереди.
Однако существует ряд симптомов, которые помогут поставить правильный диагноз. Так, для холецистита, помимо боли при вдохе в правом боку, характерны:
- тошнота и рвота с примесью желчи, которая не приносит облегчения;
- пожелтение кожи, возникающее при закупорке желчного протока;
- повышение температуры до высоких цифр;
- общая слабость и озноб.
Острый аппендицит, в свою очередь, имеет ряд следующих проявлений:
- начинаются боли, как правило, в середине живота, а в дальнейшем переходят на правую сторону;
- напряжение мышц брюшного пресса;
- положительные симптомы раздражения брюшины (наиболее распространенный — симптом Щеткина-Блюмберга);
- температура отсутствует или поднимается до субфебрильной;
- возможны тошнота и рвота.
Острая кишечная непроходимость
Это опасная хирургическая патология, которая может при отсутствии своевременной помощи привести к летальному исходу. Происходит закупорка полости кишечной трубки и нарушение эвакуации каловых масс. В дальнейшем они могут всасываться в кровь и оказывать токсичное действие на весь организм.
Заподозрить развитие кишечной непроходимости, когда колет в правом боку при вдохе, поможет наличие следующих признаков:
- боль появляется резко, приступообразно, имеет выраженную интенсивность, сопровождается тошнотой и рвотой;
- отсутствие дефекации на протяжении длительного времени — запор;
- плохое общее самочувствие: вялость и слабость.
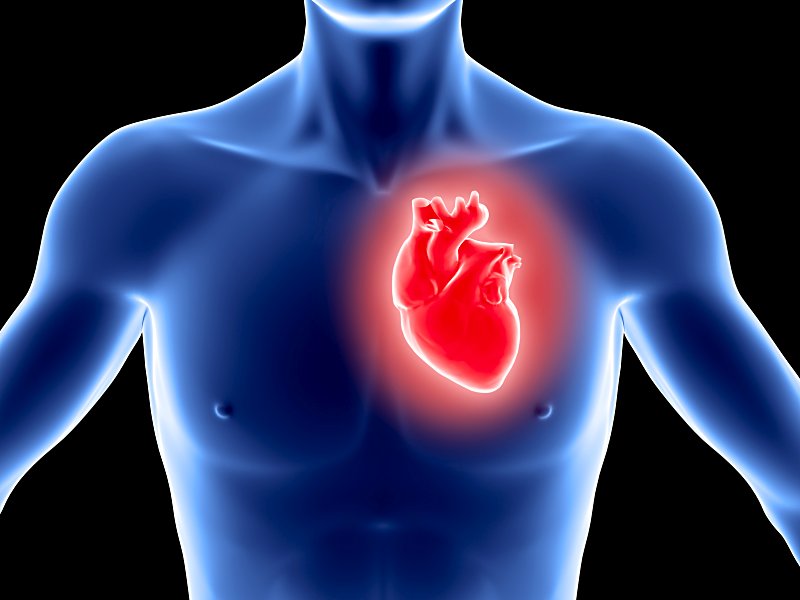
Острый инфаркт миокарда
Наиболее коварная патология, которая может стать причиной болей при вдохе в правом боку, — это инфаркт миокарда. Многие осведомлены о таких симптомах инфаркта, как боль слева за грудиной, которая отдает в левую руку, нижнюю челюсть, левую лопатку. И это действительно наиболее распространенный вариант клинического течения инфаркта.
Однако существует абдоминальная форма инфаркта, которая имитирует другие хирургические патологии (острый аппендицит, холецистит, кишечную непроходимость). Поэтому при появлении болей в правом боку очень важно сделать электрокардиограмму, чтобы исключить наличие этой опасной патологии.
Для болей при инфаркте миокарда характерна очень высокая интенсивность, которая не снимает никакими лекарственными средствами. В данном случае облегчение самочувствия могут принести только наркотические анальгетики («Морфин»).
Что такое межреберная невралгия?
Термин «межреберная невралгия» находится у всех на слуху. И не удивительно, ведь это действительно одна из наиболее распространенных причин болей в правом подреберье при вдохе спереди. Но далеко не все, однако, правильно понимают значение этого термина. Ведь даже медики активно дискутируют на эту тему. Многие считают межреберную невралгию самостоятельным диагнозом, в то время как другие говорят, что это лишь один из симптомов ряда заболеваний. Поэтому попробуем разобраться, что же из себя представляет данная патология.
Невралгия — это боль в нервах. Она может возникать как при непосредственном поражении нерва (при травме или воспалении — неврите), так и при сдавливании нерва другими органами, находящимися неподалеку от него. Например, причиной невралгии тройничного нерва (обеспечивающего чувствительность лица) может быть воспаление пазух носа.

Межреберная невралгия: основные причины
Причины возникновения болей в правом подреберье при вдохе спереди, вызванные невралгией, действительно разнообразны:
- травмы;
- интоксикации: извне (бактериальные токсины, лекарственные препараты), внутренние (связанные с патологией внутренних органов);
- рассеянный склероз — хроническая аутоиммунная болезнь нервной системы, проявляющаяся разрушением оболочек нервных волокон (миелина);
- полирадикулоневропатия;
- опоясывающий лишай — герпес инфекция, поражающая нервные ганглии, чаще всего в процесс вовлекаются межреберные нервы и тройничный нерв;
- аллергические реакции;
- патология позвоночника — грыжи и протрузии межпозвоночных дисков, которые приводят к сдавливанию корешков спинного мозга;
- сдавливание нерва опухолями правого легкого или органов средостения.
Стоит также отдельно отметить состояния, повышающие вероятность появления покалывания при вдохе в правом боку:
- сахарный диабет, который приводит к возникновению периферических полинейропатий;
- нарушение обмена витамина В12, так как он необходим для формирования нервных оболочек;
- злоупотребление алкоголем, что может привести к алкогольной полинейропатии;
- сердечно-сосудистые заболевания (атеросклероз, ишемическая болезнь сердца), которые приводят к уменьшению снабжения нервов кислородом;
- эндокринные заболевания (тиреотоксикоз, патология надпочечников, длительное употребление гормональных лекарственных средств).
Межреберная невралгия: симптомы
Ведущим клиническим проявлением невралгии межреберных нервов является появление боли в правом боку при глубоком вдохе, кашле, чиханье, резких движениях. При пальпации промежутки между ребрами резко болезненны. Особенностью этих болей является то, что больной в большинстве случаев может точно указать их локализацию. Данный признак поможет отличить невралгию от заболеваний сердечно-сосудистой системы, например, от стенокардии.
Так, сердечные боли не имеют конкретной локализации, больной не может указать пальцем на определенное место. Чаще он охарактеризует боль как давящую, приложив кулак к грудине, в то время как при невралгии боль носит колющий характер. Кроме того, боль при стенокардии быстро начинается и быстро проходит (3-5 минут). Не характерно также ее усиление при чиханье или кашле.
Печеночная или желчная колика
Некоторые наиболее распространенные причины болей в правом боку стоит рассмотреть отдельно, так как данные термины знает практически каждый, при этом не совсем понимая, что они подразумевают под собой.
Печеночная (или желчная) колика — это не заболевание, а отдельный симптом. Несмотря на наличие в своем названии слова «печеночная», колика происходит не из-за боли в почке, а из-за растяжения капсулы вокруг нее. Практически каждый хоть раз испытал печеночную колику, пробежав кросс в школе или просто пройдя большое расстояние. Механизм этого симптома заключается в том, что при повышенной физической нагрузке кровоснабжение печени увеличивается, возникает ее отек. При достижении определенных размеров печень растягивает окружающую ее капсулу, о чем передается информация через нервные окончания в головной мозг. Тогда и возникают те самые болевые ощущения в правом боку, получившие название печеночной колики.
Чаще всего никакого специфического лечения не требуется. При прекращении физической нагрузки отек спадает и боль проходит.
Однако возможно появление колики при патологии желчного пузыря и желчевыводящих путей. Так, воспаление желчного пузыря (холецистит) или желчнокаменная болезнь могут приводить к закупорке желчевыводящих путей. Это, в свою очередь, вызывает все тот же отек ткани печени и растяжение капсулы.
Поэтому если человек испытывает продолжительные и сильные боли в правом боку, которые никак не связаны с физической нагрузкой, необходимо срочно обратиться за медицинской помощью. Ведь единственным возможным методом лечения желчнокаменной болезни является холецистэктомия (удаление желчного пузыря).
Диагностика болей в боку
Выяснить истинную причину болей в правом боку при вдохе помогут современные методы диагностики:
- электрокардиограмма — для исключения стенокардии и инфаркта миокарда;
- обзорная рентгенография органов грудной полости — для диагностики заболевания легких и органов средостения, а также некоторых болезней сердца;
- компьютерная томография и магнитно-резонансная томография — наиболее эффективные методы диагностики, которые позволяют выявить опухоли грудной клетки и спинного мозга, сосудистые и воспалительные патологии, заболевания позвоночника.
Стремительное развитие современной медицины и все большее усовершенствование лабораторных и инструментальных методов диагностики позволяют вовремя определить причину болей в правом боку при вдохе для назначения эффективного лечения.
Основные методы лечения
Все методы лечения болей в правом боку можно разделить на три основных группы:
- этиотропная — направлена на устранение причины заболевания;
- симптоматическая — предназначена для облегчения симптомов болезни;
- патогенетическая — влияет на отдельные этапы в развитии конкретного заболевания.
Кроме того, лечение может быть медикаментозным и немедикаментозным. Последнее включает в себя лечебную физкультуру, дыхательную гимнастику, лечение народными средствами.
Этиотропное и патогенетическое лечение должно выполняться строго по назначению лечащего врача после проведения всех дополнительных методов диагностики и выяснения причины заболевания. Симптоматическую терапию можно выполнять самостоятельно в домашних условиях. Поэтому далее речь пойдет именно о данном виде лечения.
Немедикаментозное лечение
Чем лечить боль в правом боку при вдохе? Какие народные методы и лекарственные средства помогут облегчить боль в правом боку?
Лечение симптомов межреберной невралгии в домашних условиях в первую очередь должно включать строгий постельный режим в остром периоде, который обычно длится 1-3 дня. Больному рекомендуется лежать на твердой ровной поверхности. Также облегчает боли сухое тепло: грелка, теплая соль в мешочках, горчичники. От данного средства стоит отказаться, если на коже есть высыпания, покраснение, ссадины.
Хорошо помогает ношение специального корсета в течение нескольких дней. Кроме того, нужно щадить организм: не поднимать тяжестей, избегать резких движений и поворотов, длительного сидячего положения.

Медикаментозное лечение
Для лечения симптомов межреберной невралгии в домашних условиях применяются следующие группы медикаментов:
- анальгетики;
- спазмолитики;
- нестероидные противовоспалительные средства.
К группе анальгетиков относятся такие средства, как «Анальгин», «Баралгин», «Седалгин».
Выделяют следующие нестероидные противовоспалительные средства: «Ибупрофен», «Диклофенак», «Вольтарен», «Индометацин».
Еще одной эффективной группой лекарственных средств, которые помогут уменьшить болезненные ощущения в правом боку, являются спазмолитики. Принцип их терапевтического эффекта основан на устранении спазма скелетных мышц. Ниже представлен список спазмолитиков, наиболее часто применяемых для лечения болей в боку:
- атропина сульфат;
- платифиллина гидротартрат;
- мебеверин — «Дюспаталин», «Ниаспам», «Меверин»;
- пинаверия бромид – «Дицетел»;
- отилония бромид — «Спазмомен»;
- дротаверин — «Но-шпа», «Спазмол», «Но-шпалгин»;
- папаверин — «Папазол»;
- нитроглицерин — «Нитро-мик», «Нит-рет», «Сустак».
В данном списке спазмолитиков слева представлены международные названия, а справа — торговые, с помощью которых можно найти данные препараты в аптеках России.
Помимо спазмолитиков, анальгетиков и противовоспалительных средств эффективной для облегчения симптомов является витаминотерапия. Особенно действенны препараты, содержащие витамины В1, В6, В12.
Если боли слишком сильны, показаны новокаиновые блокады. Также широко применяются физиотерапия и рефлексотерапия.
Профилактические мероприятия
Чтобы уменьшить вероятность возникновения болей в правом боку при вдохе, стоит выполнять эти правила:
- придерживаться правильного и рационального питания, что включает в себя отказ от жирной и жаренной пищи, употребление овощей и фруктов. Это уменьшит риск развития острой хирургической патологии;
- избегать стрессов и психических перегрузок;
- рационализировать режим сна и отдыха;
- обеспечить ежедневные умеренные физические нагрузки (15-20 минутную зарядку, прогулку на свежем воздухе);
- избегать чрезмерных физических нагрузок;
- избавиться от вредных привычек: отказаться от курения и ограничить прием алкоголя.
Особое внимание нужно уделить соблюдению этих правил тем, у кого уже были эпизоды болей в правом боку, людям с перенесенными хирургическими вмешательствами, заболеваниями сердечно-сосудистой системы. Однако и здоровые люди должны стараться придерживаться вышеперечисленных правил, ведь они помогут не только предотвратить появление неприятного симптома, но и укрепить здоровье в целом.
Источник
В практике гастроэнтеролога пациенты часто жалуются на боль в правом подреберье после еды. Состояние неясно для людей со здоровым желудком. Они считают, что боль под ребрами, вообще говоря, не связана с пищеварением. Ошибочное мнение опровергается обследованием.
Разумеется, возможными причинами могут быть болезни ребер, опоясывающий лишай (герпес зостер), заболевания нижне-грудных позвонков с корешковым синдромом, невралгия. Эти причины точно не связаны с едой, не зависят от времени приема пищи. Существует много заболеваний органов, расположенных в подреберье справа, реагирующих на качество и режим питания.
Для каких органов правого подреберья важно правильное питание?
Непосредственно в подреберной зоне расположены правая доля печени, желчный пузырь с выводящими путями, изгиб поперечно ободочной кишки. Печень вырабатывает желчь и транспортирует ее для хранения в желчный пузырь. Количество и качество желчи зависит от поступающего «заказа» из желудка, определяется составом принятой еды, напитков.
Перегрузка жирными и жареными мясными блюдами, алкоголем, острыми приправами вызывает усиленное функционирование. Иногда даже при однократном переедании боли в правом подреберье после еды указывают на срыв синтеза, невозможность произвести достаточное количество для расщепления. При регулярной привычке питаться только мясом, острыми блюдами такая реакция неизбежна.
Печень трудится круглосуточно, избавляясь своими ферментами от вредных токсических веществ, в том числе старается перевести в неядовитую форму принятый алкоголь, канцерогенные вещества. Она теряет свои функции, когда клетки воспаляются при гепатитах, жировой дистрофии или заменяются на рубцовую ткань. Образуются участки цирроза, неспособные работать.
Недостаток в пище витаминов приводит к нарушению синтеза ферментных систем печени. А отсутствие должной поддержки углеводов из-за голодных диет вызывает потерю депо гликогена, который вынужденно расщепляется до глюкозы для выработки энергии.
Пристрастие к острой пище способствует нарушению моторики мышечной стенки пузыря и путей. Вызывается спастическое сокращение или застой желчи. Это поясняет, почему возникают боли, связанные с едой.
Особое значение придается концентрации солей в составе желчи. Доказано влияние пищевых продуктов на выпадение в осадок с последующим склеиванием и образованием камней-конкрементов.
Задержка желчевыделения — причина воспаления и внедрения патогенных микроорганизмов в орган, лишенный местного иммунитета. Таким образом, формируется холецистит.

Нельзя не отметить роль близлежащих органов (головки поджелудочной железы, луковицы двенадцатиперстной кишки), которые при воспалении, язвенном процессе, опухоли дают иррадиацию в правое подреберье
Причины болевого синдрома в правом подреберье после еды
Без дополнительной диагностики болезни соседних органов сложно отличить от локальных проблем. Рассмотрим варианты причин болей в подреберье справа по характерным симптомам.
Боли при холецистите
В начале заболевания наступает функциональный сбой выброса желчи. Возможно повышение или снижение моторики. Затем в желчный пузырь попадает инфекция из печени при гепатитах, поджелудочной железы, кишечника.
Патогенные возбудители доставляются лимфой или с кровью из небных миндалин, гайморовой полости, кариозных зубов, органов мочевыделительной системы, воспаленных придатков у женщин, простаты у мужчин с хроническим воспалением. Возможна реакция на внедрение глистов и лямблий.
При калькулезном (каменном) холецистите важен застой желчи. Если его нет, то имеют значение дополнительные факторы. Среди провокаторов воспаления желчного пузыря привычка к жирной пище, употребление алкоголя, жареной или острой закуски, слабая физическая нагрузка.
Боли в правом подреберье спереди появляется через два часа после еды и могут быть очень интенсивными схваткообразными (при острой форме заболевания) с тошнотой, рвотой желчью, высокой температурой. Иррадиация наблюдается в правую лопатку, плечо, ключицу, поясницу.
При хроническом течении подобные признаки проявляются только при обострениях. Их связывают с нарушением диеты, стрессами.
В межприступном периоде боли носят тупой, тянущий характер (могут заменяться на чувство тяжести после еды). Человек жалуется на постоянную горечь во рту, тошноту, потерю аппетита. Часто боли переходят из правого подреберья в область солнечного сплетения и ощущаются подложечкой и ближе к пупку.
Калькулезный холецистит сопровождается пожелтением кожи и склер после приступа болей. При отсутствии лечения воспаленная стенка нагнаивается и холецистит переходит во флегмонозную и гангренозную форму. Боль становится тупой, остается высокая температура, озноб, нарастает слабость. Некроз тканей пузыря приводит к исчезновению болей на фоне тяжелого общего состояния.
Боли при холангите
Попадание условно патогенной флоры кишечника в желчные протоки вызывает их воспаление (холангит). Отличить его от холецистита практически невозможно, поскольку инфекция быстро распространяется и на желчный пузырь.
Характерны спастические боли (печеночная колика) после приема жирной и жареной пищи. Воспаление вызывает перекрытие выхода желчи и застой в пузыре. У пациентов появляется желтуха, кожный зуд на фоне повышенной температуры тела. Длительное течение холецистита и холангита приводит к билиарному циррозу печени, почечно-печеночной недостаточности.
Боль при камне в желчном пузыре
Желчекаменная болезнь связана с холециститом: воспаление создает условия для образования камней в пузыре и протоках.

Камни отличаются по размерам, характеру поверхности, способны передвигаться
Приступ болей в правом подреберье появляется после жирной пищи, алкоголя. Боль острая, очень интенсивная. Иррадиирует в правый бок, лопатку, плечо, ключицу, в эпигастральную зону. При этом пациента знобит, рвет горечью. Длится приступ несколько минут или часов. После остается сильная общая слабость, ноющая боль в области желчного пузыря.
Печеночные боли после еды
Боли в правом подреберье, зависящие от заболеваний печени, провоцируются жирными продуктами и жареной пищей, приемом спиртосодержащих напитков (включая пиво), газированной воды, острых приправ.
Гепатиты — болезни воспалительно природы, токсические и аутоиммунные поражения. Наиболее распространены вирусные гепатиты. Характерна латентная скрытая стадия заболевания, в которой пациент отмечает:
- временное подташнивание;
- отсутствие аппетита;
- непереносимость запаха пищи.
В клиническую стадию появляются тупые боли в подреберье справа в ответ на отечность и растяжение печеночной капсулы. Нарушение оттока желчи вызывает поступление ее компонентов в кровь. В результате проявляется желтушность кожи, склер, слизистых, зуд кожи, темная моча и сероватый кал, неустойчивый стул. Температура не бывает высокой, но выражена слабость, головная боль.
При жировой дистрофии печени, наступившей в результате хронического алкоголизма или длительной интоксикации, гепатоциты теряют жиры и отмирают. Постепенно печень выключается из пищеварения. Наблюдается тупая боль после еды и вне ее, болезненность при пальпации печени, увеличение органа, повышенная утомляемость.
Следующей стадией развития жировой дистрофии является хронический гепатит и переход в цирроз.
Боли при язвенной болезни
Боли в подреберье справа может дать язва, локализованная в области луковицы двенадцатиперстной кишки. Предшествующим заболеванием часто является бульбит — воспаление этой зоны.

Язвы могут быть разными по размерам, глубине, характеру краев

Пациенты описывают режущие боли спустя 1,5–2 часа после еды или ночью натощак. Сразу после приема пищи появляются отрыжка, тошнота, возможна рвота, вздутие живота, повышенная потливость, слабость.
Реже боли в правом подреберье беспокоят при расположении язвы в пилорической части желудка. Возникновение кинжального характера боли указывает на прободение стенки и выход содержимого в полость брюшины.
Боль при панкреатите
В правое подреберье распространяются боли при панкреатите, раке головки поджелудочной железы. Для болевого синдрома типична выраженная интенсивность, пульсирующий характер, явление «опоясывания» с тошнотой, рвотой желчью, поносом. Пациенты быстро худеют из-за нарушения всасывания основных полезных компонентов пищи.
Боли при синдроме Жильбера
Заболевание еще называется «конституциональной печеночной дисфункцией, семейной негемолитической желтухой». Патология врожденная, передается по наследству. В крови постоянно определяется высокое содержание билирубина, что вызывает слабую желтушность кожных покровов.
Пациенты имеют повышенную чувствительность к жирным и острым блюдам. После употребления у них появляются боли тупого характера в правой части эпигастрия и в подреберье, отрыжка, тошнота и рвота горечью. Кроме этой симптоматики, беспокоят:
- головокружения;
- чувство горечи во рту;
- бессонница;
- расстройства стула.

У пациентов с негемолитической желтухой постоянная желтушность склер
Диагностика
При осмотре врач проверяет язык, цвет склер, состояние лимфоузлов. Пальпация живота позволяет выявить максимально болезненные зоны, увеличение печени, плотный или мягкий край, бугристую поверхность при циррозе, увеличенный желчный пузырь.
Лабораторные исследования включают:
- общие и биохимические анализы — подтверждают воспалительный процесс, фазу заболевания, степень нарушения функций, по составу ферментов позволяют выявить роль поджелудочной железы и печени;
- при вирусных гепатитах проводятся иммунологические тесты для выявления конкретного типа вируса;
- в моче исследуют глюкозу, белок. билирубин, диастазу;
- проверяется анализ кала на глистную инвазию, лямблии;
- методом зондирования получают содержимое двенадцатиперстной кишки, исследуют состав желчи, выявляют элементы воспаления при холецистите;
- ультразвуковое исследование — распространенная методика, позволяет определить размеры органов, наличие камней в пузыре и ходах, выявить нарушение формы при рубцовых изменениях.
В необходимых случаях используется контрастная рентгенография желчного пузыря, рентгеноскопия желудка и двенадцатиперстной кишки. Фиброгастроскопический способ позволяет осмотреть нижние отделы желудка и луковицу двенадцатиперстной кишки, установить локализацию язвы.
Лечение
План терапии каждого заболевания составляется врачом после общего обследования. Нельзя подобрать одно исцеляющее средство от болей в правом подреберье. Потребуются серьезные усилия пациента в соблюдении режима и диеты.
Гастроэнтерологи рекомендуют:
- прекратить тяжелые физические нагрузки, достаточно ходить пешком, делать гимнастику по утрам, можно заняться йогой, пилатесом, посещать бассейн;
- при лишнем весе устраивать разгрузочные дни;
- научиться управлять состоянием после волнений или принимать легкие растительные успокаивающие препараты;
- очень внимательно следить за противопоказаниями, указанными в инструкции при необходимости лечения разными средствами.
Диету придется поддерживать всю жизнь. Необходимо исключить из потребляемых продуктов:
- алкогольные напитки независимо от крепости, газированную воду, крепкий чай и кофе, все жирные мясные изделия, сметану и майонез, жирный творог;
- консервы;
- жареные и копченые блюда из мяса, рыбы, овощей;
- жирные кондитерские изделия с кремом;
- бобовые, свежую и кислую капусту, редьку;
- шоколад, конфеты.

Творог в питании необходим, но в обезжиренном виде
Использовать в питании:
- мясо курицы, индейки, нежирную говядину;
- супы и бульоны не должны быть наваристыми;
- молочные и овощные супы;
- каши с ограничением сливочного масла;
- макаронные изделия;
- отварной или тушеный картофель с овощами;
- кефир и нежирный творог;
- растительные масла;
- фрукты.
Питаться следует часто, малыми порциями. Не допускать длительных перерывов, перекусов всухомятку, переедания.
Медикаменты и хирургия
Снятие болевого синдрома достигается в каждом конкретном случае по-разному. При язве в желудке или двенадцатиперстной кишке назначаются обволакивающие средства (Алмагель-А, Гастал), для борьбы с хеликобактерией — курс эрадикации антибиотиками, в качестве средств, стимулирующих моторику, препараты в зависимости от типа кислотности (спазмолитики или прокинетики).
Лечение поджелудочной железы потребует в первые дни соблюдение голода, затем постепенного расширения диеты. Необходимо назначение ферментов, витаминов для компенсации, восстановления процессов всасывания в кишечнике.
Болезни печени лечат противовирусными препаратами с иммуномодуляторами (гепатиты), большими дозами витаминов, желчегонными средствами, кортикостероидами, гепатопротекторами. Пациентам приходится использовать методы дезинтоксикации при появлении признаков цирроза и печеночной недостаточности (плазмаферез, гемодиализ).
При заболеваниях желчного пузыря важно выяснить причину. Для ликвидации воспаления назначают антибактериальные средства. При камнях пытаются размягчить и расколоть их на более мелкие, хотя это удается лишь частично.
Существующие средства, воздействующие на желчный аппарат, сводятся к холеретикам (усиливают синтез желчи) и холекинетикам (действуют на мускулатуру желчного пузыря и протоков). Поэтому самостоятельно нельзя пользоваться советами знакомых и принимать их препараты. У каждого пациента свой тип нарушений.

Значительную помощь оказывают методики физиотерапевтического лечения, их назначает врач-специалист при отсутствии признаков опухолевого роста и кровотечения
Решение об оперативном решении принимается срочно при неотложном состоянии, опасном для жизни:
- флегмонозный и гангренозный желчный пузырь необходимо удалить как можно скорее;
- язву с упорными болями иссекают и сшивают желудок с кишечной петлей;
- злокачественные опухоли могут потребовать полного удаления органа или его значительной части, окружающих лимфоузлов с последующей химиотерапией и облучением.
В терапии синдрома Жильбера используются: желчегонные средства, гепатопротекторы, энтеросорбенты. Разрушение лишнего билирубина достигается фототерапией синими лампами. Боли в правом подреберье нельзя лечить единым способом. Оптимальную терапию подбирают после обследования и выявления причины. Лучшее, что может сделать пациент — своевременно обратиться к врачу.
Источник


