Болит сердце после инсульта


Чувствуете, как болит сердце после инсульта — сразу обращайтесь за помощью к врачу, нет возможности стать на учет к специалисту — вызывайте скорую помощь и требуйте госпитализацию. Инсульт — коварное и опасное заболевание, способное испортить жизнь людям в возрасте от 40 лет. И что самое страшное – инсульт все чаще встречается у молодых людей в возрасте от 25 лет. Описание симптомов, осложнений и методов лечения этого заболевания читайте в сегодняшнем обзоре.
Инсульт — дегеративное нарушение процесса кровообращения в человеческом мозге. Суть заболевания в том, что в мозгу происходит недостаточная циркуляция крови, насыщенной кислородом и важными микроэлементами. Из-за этого мышечная сила и функциональность теряется, нарушается координация движений частей тела, тактильной чувствительности, искажается или вовсе пропадает речь, в отдельных случаях больной может впасть в кому, в худшем случае умереть. И если ощущаете, что болит сердце после инсульта — сразу обращайтесь за помощью к врачу.
Виды
В клинической практике наблюдают следующие формы инсульта:
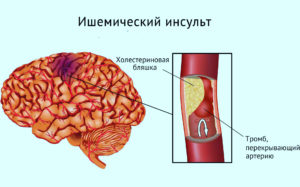
Ишемический (самый распространенный) — из-за недостаточной циркуляции в мозгу крови, вызванной выросшим тромбом (бляшкой) в сосудах или эмболой, оторвавшимся тромбом из другой части тела.
Геморрагический — кровь «пробивает» тонкие стенки сосудов и попадает непосредственно в мозг, вызывая его повреждение.
 Причины
Причины
Основными причинами инсульта являются следующие факторы:
- Стабильное высокое артериальное давление. Слабый, тонкие стенки сосудов не выдерживают высокого давления, они «рвутся» и кровь попадает в ткани мозга.
- Сопутствующие заболевания сердца (миокардит, аритмия, ишемия).
- Большая концентрация холестерина в крови, который способен образовывать бляшки и тромбы в ссудах.
- Аневризма сосуда в мозгу.
- Плохая свертываемость крови, способная вызвать закупорку сосуда.
- Лишний вес и ожирение.
- Вредные привычки (алкоголь, сигареты, наркотики).
Первые симптомы
Первым признаком инсульта может стать резкое повышение артериального давления. Типичными симптомами являются потеря речи, снижается тонус мышц (лицо, руки, ноги), нарушается координация движений тела.
Сопутствующими признаками инсульта могут быть головные боли, тошнота и рвота, повышение температуры тела, слабость, болит сердце после инсульта, головокружение.
Диагностика
Для диагностирования этого заболевания используют:
- МРТ мозга
- Ультразвуковое исследование сосудов мозга
- Компьютерная томография
- Забор крови на содержание холестерина и сахара
- ЭхоКГ
Осложнения
После перенесенного инсульта могут возникнуть следующие осложнения:
Нарушение координации движения частей тела — это самое частое осложнение после перенесенного инсульта. В зависимости от того, какой участок мозга повредит болезнь, будет нарушен физический тонус мышц лица, ноги, руки, пальцев или нескольких конечностей сразу. Больной не может сам передвигаться, полноценно принимать пищу, в редких случаях дышать.
Частичное или полное нарушение артикуляции речи. Также часто сопровождает больного после перенесенного инсульта.
Когнитивные нарушения и психоэмоциональные расстройства. У больного может существенно понизится интеллект, восприятие действительности, развивается деменция (слабоумие), теряется память. Все это сопровождается частой сменой настроения и развитием депрессии.
 Лечение
Лечение
После оказания доврачебной помощи больному и его госпитализации проводят клиническое лечение в стационаре. Если помощь была оказана правильно и быстро, было стабилизированно давление и устранено кислородное голодание, то в больнице есть шанс восстановить как-можно больше пораженных участков мозга. Для этого проводятся следующие мероприятия:
- Тромболитическая терапия — внутривенно вводится препарат, активирующий биохимические реакции, «разжижающие» тромбы. Процедура имеет ряд противопоказаний, поэтому подходит не всем.
- Антитромбоцитарные средства. Применяют тромболитики после проведенной тромболитической терапии (Фибринолизин, Стрептокиназа, Урокиназа).
- Ликвидация отека и восстановление клеток мозга. Применяют диуретические препараты для снятия отека.
Уход за больным
Как правило, больной перенесший инсульт, направляется в реабилитационные центры, где получает комплексный уход и восстановление. С пациентами работают психологи и реабилитаторы речи, назначается курс медикаментозных препаратов, речевая терапия, массаж и гидромассаж.
Как жить после инсульта?
В 55% случаях перенесенного инсульта больные идут на поправку после проведенного комплексного лечения и периода восстановления. Все зависит на сколько оперативно будет проведена доврачебная помощь и госпитализация больного. Также важно соблюдение здорового образа жизни, правильное питание, соблюдение всех указаний врача.
Источник
Здоровье сердца и головного мозга тесно взаимосвязано. Некоторые болезни сердца повышают риск развития инсульта. В свою очередь, инсульт является фактором риска ишемической болезни сердца.
В этой статье мы поговорим о том, каким образом заболевания сердечно-сосудистой системы связаны с нарушением кровообращения в головном мозге, как можно снизить риски, и что делать, если болит сердце после инсульта, или возникли другие симптомы.
Кстати, на нашем сайте есть отдельная статья о взаимосвязи высокого давления с инсультом.
Ишемическая болезнь сердца и инсульт
Ишемическая болезнь сердца и инсульт – это в определенной степени взаимосвязанные заболевания.
Сердечную мышцу – миокард – обеспечивают кислородом и питательными веществами коронарные, или венечные, артерии. Если приток крови нарушается в силу тех или иных причин, миокард испытывает кислородное голодание. В наиболее тяжелых случаях происходит гибель участка сердечной мышцы – такое состояние называется инфарктом миокарда.

Главные причины ишемической болезни сердца (сокращенно – ИБС):
- Атеросклероз. Это наиболее распространенная причина ИБС. Внутри венечных артерий растут атеросклеротические бляшки, которые постепенно перекрывают их просвет.
- Тромбы. При разрыве атеросклеротической бляшки в коронарной артерии может образоваться тромб, это приводит к внезапному перекрытию просвета сосуда и часто заканчивается инфарктом.
- Спазм венечных артерий. Это редкая причина ИБС. В стенке артерий есть слой мышц. Когда они сокращаются, просвет сосуда сужается, и приток крови к органу уменьшается.
Чаще всего ишемическая болезнь сердца проявляется в виде приступов стенокардии – колющих, жгучих болей за грудиной. Обычно они продолжаются не дольше 5 минут и быстро снимаются нитроглицерином.
Если боль очень сильная, долго не проходит, сопровождается сильным падением артериального давления, холодным липким потом, страхом – скорее всего, это инфаркт.
Иногда боль возникает в шее, челюсти, руке. Приступы ИБС могут проявляться в виде одышки, учащенного сердцебиения, потливости, тошноты и рвоты, чувства усталости.
Если у человека есть атеросклероз в венечных артериях сердца, скорее всего, он есть и в других сосудах. По данным Американской Ассоциации Сердца (American Heart Association), вероятность инсульта при ишемии сердца (ИБС, стенокардия) повышается примерно вдвое.
Ишемическую болезнь сердца лечат нитроглицерином (в таблетках или спрее), антигипертензивными средствами, аспирином (для разжижения крови и предотвращения роста тромбов), статинами (препараты, которые снижают уровень «плохого» холестерина в крови).
Врач может назначить баллонную ангиопластику и стентирование – эндоваскулярные вмешательства, во время которых просвет сосуда расширяют при помощи специального введенного внутрь баллона, а затем устанавливают в него стент – каркас с сетчатой сеткой. Он помогает предотвратить сужение артерии.
При тяжелом атеросклерозе коронарных артерий, когда есть много пораженных участков, проводят операцию на сердце – шунтирование коронарных артерий.
Мерцательная аритмия и инсульт

Мерцательная аритмия, или фибрилляция предсердий – состояние, при котором предсердия сокращаются очень быстро (350–700 ударов в минуту) и хаотично. Оно может возникать с разной периодичностью в виде коротких или длинных приступов, либо сохраняться постоянно. При фибрилляции предсердий повышается риск инсульта, сердечной недостаточности.
Основные причины мерцательной аритмии:
- Повышенное артериальное давление.
- ИБС и инфаркт миокарда.
- Врожденные и приобретенные пороки сердечных клапанов.
- Нарушения функции щитовидной железы.
- Чрезмерное курение, употребление кофеина, алкоголя.
- Перенесенные операции на сердце.
- Тяжелые заболевания легких.
- Сонное апноэ.
Во время приступа мерцательной аритмии возникает ощущение, что сердце бьется очень часто, «бешено», «колотится», «выпрыгивает из груди». Человек чувствует слабость, усталость, головокружение, в голове «туман». Может возникать одышка, боль в груди.
Почему повышается риск инсульта при мерцательной аритмии? Во время фибрилляции предсердий кровь движется в камерах сердца неправильно. Из-за этого в сердце образуется тромб. Его кусочек может оторваться и мигрировать с током крови. Если он попадет в сосуды головного мозга и перекроет просвет одного из них – разовьется инсульт. Кроме того, мерцательная аритмия может привести к сердечной недостаточности, а это – тоже фактор риска инсульта.
Согласно экспертам из американской Клиники Мэйо, относительный риск ишемического инсульта при мерцательной аритмии бывает разным, он повышается с возрастом, и, если у человека есть другие факторы риска.
Шкала риска инсульта при фибрилляции предсердий
Существует специальная шкала CHADS2 для оценки риска развития инсульта при мерцательной аритмии. В ней каждый фактор риска имеет определенную оценку в баллах. По общей сумме баллов определяют вероятность мозгового удара в ближайшем будущем:
| Фактор риска | Баллы |
| Перенесенный ранее инсульт или транзиторная ишемическая атака | 2 |
| Повышенное артериальное давление | 1 |
| Возраст 75 лет или старше | 1 |
| Сахарный диабет | 1 |
| Сердечная недостаточность | 1 |
| Сумма баллов по шкале CHADS2 | Риск инсульта в течение года |
| 1,9% | |
| 1 | 2,8% |
| 2 | 4,0% |
| 3 | 5,9% |
| 4 | 8,5% |
| 5 | 12,5% |
| 6 | 18,2% |
Профилактика инсульта при фибрилляции предсердий
Основная мера профилактики повторного инсульта при мерцательной аритмии – прием антикоагулянтов, лекарственных средств, которые предотвращают образование тромбов:
- Варфарин, он же Джантовен, он же Кумадин. Это достаточно сильный антикоагулянт. Он способен вызвать сильное кровотечение, поэтому его нужно принимать четко в соответствии с рекомендациями врача и регулярно сдавать анализы крови для контроля.
- Дабигатрана этексилат, он же Прадакса. По эффективности сопоставим с варфарином, но более безопасен.
- Ривароксабан, он же Ксарелто. Как и Прадакса, относится к препаратам нового поколения. Также не уступает по эффективности Варфарину. Принимают его один раз в день, строго в соответствии с назначениями врача.
- Апиксабан, он же Эликвис. Также относится к препаратам нового поколения. Принимается 2 раза в сутки.
Мерцательная аритмия после инсульта
У фибрилляции предсердий и инсульта есть общие факторы риска: повышенное кровяное давление, ИБС, вредные привычки и др. Поэтому после перенесенного инсульта вполне может развиться мерцательная аритмия, причем, она повысит риски повторного мозгового удара. Поэтому в таких случаях правильное лечение, профилактика и реабилитация особенно важны. Это помогает улучшить прогноз при инсульте и мерцательной аритмии.
Инсульт после операции на сердце

Инсульт – довольно распространенное осложнение после операций в кардиологии. По разным данным, риски составляют от 1,7 до 5%, причем, в первую очередь они повышены у людей старшего возраста, у которых уже имеются цереброваскулярные патологии. Примерно в 60% случаев симптомы инсульта возникают сразу после операции. Наиболее опасны в этом плане хирургические вмешательства на клапанах сердца (риск составляет до 16%, в то время как при шунтировании коронарных артерий – до 5%).
Считается, что в возникновении ишемического инсульта после операций на сердце играют роль три фактора:
- Микроэмболы – кусочки тромбов, которые отрываются и мигрируют в мозговые сосуды во время операции.
- Гипоперфузия – недостаточный приток крови к ткани головного мозга во время хирургического вмешательства.
- Фибрилляция предсердий, которая иногда возникает в послеоперационном периоде.
Хирург должен выделять пациентов, которые входят в группу повышенного риска, проявлять к ним повышенное внимание, проводить профилактические мероприятия.
Сердечная недостаточность и инсульт

Сердечная недостаточность – состояние, при котором сердечная мышца не может нормально справляться со своей функцией – перекачивать кровь. Согласно статистике, 10–24% пациентов, перенесших инсульт, прежде страдали сердечной недостаточностью. У людей с сердечной недостаточностью риск инсульта и инфаркта повышен примерно в 5 раз, в 9% случаев нарушение работы сердца рассматривают как вероятную причину инсульта.
Зачастую речь идет об ишемическом инсульте. Из-за того, что сердце не справляется со своей работой, кровь застаивается в его камерах, это способствует образованию тромба. Кусочек тромба (эмбол) может оторваться и мигрировать в сосуды головного мозга.
Существует два вида сердечной недостаточности:
- Острая. Развивается очень быстро, состояние больного сильно ухудшается, возникает угроза для его жизни. Острая сердечная недостаточность и инсульт – это одинаково опасные состояния, которые могут привести к гибели человека.
- Хроническая. Нарушения и симптомы нарастают постепенно.
Сердечная недостаточность после инсульта
У пациентов, перенесших инсульт, нередко развивается застойная сердечная недостаточность и другие нарушения со стороны сердца. Причины этих нарушений:
- Инсульт и сердечно-сосудистые заболевания имеют некоторые общие факторы риска: повышенное кровяное давление, сахарный диабет, атеросклероз, аритмии.
- После инсульта из ткани головного мозга могут выделяться в кровоток вещества, которые негативно влияют на работу сердца.
- Во время инсульта может произойти непосредственное повреждение нервных центров, которые оказывают влияние на сердечные сокращения. При поражении правого полушария головного мозга нередко отмечаются нарушения сердечного ритма.
Основные симптомы сердечной недостаточности после инсульта: одышка (в том числе в покое), слабость, головокружения, отеки на ногах, в тяжелых случаях – увеличение живота (за счет скопления жидкости – асцита).
Последствия сердечной недостаточности после инсульта
Застойная сердечная недостаточность – прогрессирующая патология. Периодически состояние больного стабилизируется, затем возникает новое обострение. Течение болезни очень вариабельно у разных людей, оно может зависеть от разных факторов. Для того чтобы оценить степень нарушения работы сердца, выделяют четыре класса сердечной недостаточности:
- I класс: работа сердца нарушена, но не сопровождается симптомами и снижением качества жизни.
- II класс: симптомы возникают лишь во время интенсивных нагрузок.
- III класс: симптомы возникают при выполнении повседневных дел.
- IV класс: тяжелые симптомы возникают в покое.
Сердечная недостаточность после инсульта существенно повышает риск аритмии. Если 50% пациентов в конечном итоге погибают из-за прогрессирования самой сердечной недостаточности, то оставшиеся 50% — из-за нарушения сердечного ритма. Повысить выживаемость помогает применение имплантируемых кардиовертеров-дефибрилляторов.
Первая помощь при острой сердечной недостаточности и инсульте
Для каждого человека важно уметь правильно оказывать ПМП при острой сердечной недостаточности и инсульте – иногда это помогает спасти жизнь. Острая сердечная недостаточность чаще всего развивается ночью. Человек просыпается от того, что у него возникает чувство нехватки воздуха, удушья. Возникает одышка, кашель, во время которого выделяется густая вязкая мокрота, иногда с примесью крови. Дыхание становится шумным, клокочущим. Все эти симптомы нарастают очень быстро. При первых признаках сердечного приступа или инсульта действовать нужно немедленно:
- Звоните в «скорую помощь».
- Уложите больного, придайте ему полусидячее положение.
- Обеспечьте приток в комнату свежего воздуха: откройте окно, дверь. Если на больном надета рубашка, расстегните ее.
- Побрызгайте на лицо больного холодной водой.
- Если больной потерял сознание, уложите его на бок, проверьте дыхание и пульс.
- Если больной не дышит, у него не бьется сердце, нужно начинать непрямой массаж сердца и искусственное дыхание.
Инсульт при пороке сердца
Врожденные пороки сердца бывают разными. Одни из них представляют опасность для жизни сразу после рождения, симптомы других появляются впервые лишь во взрослом возрасте. В 2015 году было проведено исследование, которое показало, что люди, которые родились с пороком сердца, имеют повышенный риск инсульта. Ученые пришли к такому выводу, проанализировав данные 29 638 пациентов в возрасте 18–64 года, у которых были те или иные аномалии сердца.
- Частота ишемических инсультов у людей с врожденными пороками оказалась повышена в 9–12 раз в возрасте до 55 лет и в 2–4 раза в возрасте 55–64 года.
- Частота геморрагических инсультов у людей с врожденными пороками оказалась повышена в 5–6 раз в возрасте до 55 лет и в 2–3 раза в возрасте 55–64 года.
- 8,9% мужчин и 6,8% женщин с врожденными пороками сердца перенесли по меньшей мере один инсульт до 65 лет.
Самыми сильными факторами риска инсульта у людей с врожденными аномалиями сердца оказались: сердечная недостаточность, сахарный диабет, недавно перенесенные сердечные приступы.
Люди, которые родились с аномалиями сердца, входят в группу повышенного риска. Они должны чаще посещать кардиологов и проходить обследования.
Источник

Инсульт — острое нарушение кровообращения головного мозга, и как результат — некроз пораженных участков.
Причины
Инсульт развивается при разрыве или ишемии артерий, обеспечивающих кровоснабжение мозга. Вследствие чего клетки испытывают недостаток в кислороде и питательных веществах и начинают умирать.
Если наблюдается разрыв артерий и кровоизлияние в головной мозг, то диагностируют геморрагический инсульт. Если сбой в кровообращении произошел из-за сужения и перекрытия просвета артерий мозга, ставят диагноз ишемический инсульт.

Факторы риска развития:
- пожилой возраст;
- курение;
- злоупотребление алкоголем;
- прием кокаина и метамфетамина;
- нерациональное питание с высоким содержанием насыщенных жиров и соли;
- гиподинамия;
- ожирение;
- перенесенный сердечный приступ;
- артериальная гипертензия;
- диабет;
- повышенная вязкость крови;
- атеросклероз сосудов;
- ишемическая болезнь сердца;
- беременность;
- серповидно-клеточная анемия.
Ишемический инсульт
Составляет подавляющую часть (около 80%) случающихся ударов. Термин «ишемия» указывает на недостаток кровоснабжения отдельного участка органа. Факторы, провоцирующие ишемию, — ослабление или прекращения притока артериальной крови из-за закупорки сосудов тромбами, эмболами, холестериновыми бляшками. Результат ишемии — «инфаркт мозга», то есть омертвение участка ткани мозга вокруг бассейна пораженного сосуда.

Ишемический инсульт
Тромботический инсульт провоцируется тромбозом сосудов в головном мозге. Тромбообразование часто провоцируется атеросклерозом — отложением холестерина и других жиров на стенках артерий.
При эмболическом инсульте кровяной сгусток образовывается вне головного мозга и кровотоком заносится в узкие мозговые артерии, провоцируя их закупорку.
Чаще всего инсульт развивается при различных заболеваниях сердца, которое становится источником переносимых по кровеносной системе эмболов. По этой причине возникает путаница в терминах: кардиоэмболический ишемический инсульт часто называют сердечным. Однако термин «инсульт» корректно использовать только относительно патологических нарушений в органах нервной системы, чаще всего в мозгу. В некоторых случаях инсульт протекает в форме инфаркта головного мозга. Однако его может спровоцировать не только патогенез в мышце сердца, но и другие факторы. Поражение сердечной мышцы, вызванное нарушением кровоснабжения из-за тромбоза ее артерий, носит название не инсульт, а инфаркт сердца, и имеет совсем другие клинические проявления.
Фибрилляция предсердий — основной фактор риска развития кардиоэмболического инсульта. В результате того, что предсердья сокращаются нерегулярно, кровь недостаточно быстро откачивается и застаивается. Повышается риск образования тромбов.
Геморрагический инсульт
Основной фактором, провоцирующим данное состояние, является гипертония. Повышенное давление понижает эластичность антериальных стенок, делая их хрупкими и уязвимыми. Другой важный фактор риска — некорректное лечение антикоагулянтами. Также удар может произойти в результате разрыва аневризмы. Гораздо более редкая причина внутричерепного кровоизлияния — артериовенозная мальформация. Это врожденное аномальное переплетение артерий и вен в виде клубка без участия капилляров. Стенки этих артерий лишены полноценного мышечного слоя и могут разорваться в любой момент.

Геморрагический инсульт
Выделяют два вида геморрагического инсульта.
- Интрацеребральная геморрагия (кровоизлияние в мозг). Занимает второе место по распространенности среди всех типов инсульта (после ишемического). Данное состояние провоцируется разрывом внутримозгового сосуда. Это приводит к заполнению кровью тканей, окружавших лопнувший сосуд, и их повреждению.
- Субарахноидальное кровоизлияние. Возникает при разрыве сосуда, находящегося близко к поверхности головного мозга. Проникающая в субарахноидальное пространство (между мозгом и черепом) кровь вызывает воспалительный процесс и рост внутричерепного давления. Зачастую развивается вторичный сосудистый спазм, который приводит к дефициту кровоснабжения тканей головного мозга.
Симптомы
Инсульт — одна из основных причин инвалидизации и смертности населения. По словам неврологов, если инфаркт мозга своевременно диагностирован, и медицинская помощь предоставляется в течение первых трех часов, то, как правило, осложнения исключаются, и больной полностью восстанавливается.
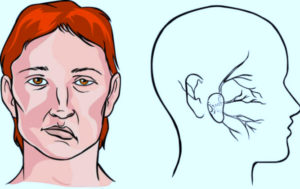
Клинические симптомы отличаются в зависимости от очага поражения. Согласно статистике, левосторонний инсульт более распространен. Острое нарушение кровообращения левого полушария мозга отличается следующими признаками.
- Паралич мышц или потеря чувствительности правой части тела. Мышечная сила в правых конечностях полностью потеряна или снижена по сравнению с левой стороной. Асимметрия лица — правый уголок рта не поднимается.
- Проблемы с пониманием смысла услышанных слов и речевые нарушения. Больной изъясняется обрывочными фразами или полностью теряет способность говорить членораздельно, мычит.
- Потеря памяти о последних событиях при сохранении способности вспоминать прошлое.
- Затруднение при ходьбе, нарушение координации.

Инсульт правой стороны головного мозга сопровождается следующими симптомами.
- Паралич левой стороны тела. Левая рука совсем не поднимается или безвольно падает при поднятии. Может наблюдаться опущение уголка рта, если попросить человека улыбнуться.
- Проблемы со зрением. Потеря способности видеть одним или сразу обоими глазами, потемнение в глазах, двоение.
- Движения неустойчивые, быстрые.

Проблемы с речью при правостороннем инсульте возникают только у левшей, так как у них в правом полушарии находится речевой центр.
Общие симптомы, встречающиеся при патологиях, связанных с повреждением мозга, — это интенсивные головные боли, головокружение, приступы тошноты. Признаки геморрагического инсульта более яркие. При кровоизлиянии в мозг может возникнуть внезапная рвота без тошноты, судорожные припадки, измениться частота дыхания и сердечного ритма, упасть зрение и слух, произойти потеря сознания.
Даже если симптомы кажутся слабовыраженными и кратковременными, необходимо немедленно обратиться за медицинской помощью. На счету каждая минута. Чем дольше человеку не оказывается помощь, тем серьезнее поражение мозга и дальнейшие осложнения. Больной попросту может впасть в кому и умереть.
Транзиторная ишемическая атака
Диагноз «инсульт» ставят в тех случаях, когда очаговые неврологические нарушения сохраняются более суток. Кратковременное (от нескольких минут до пары часов) прекращение кровоснабжения некоторых тканей мозга не приводит к необратимым последствиям. Организм восстанавливается самостоятельно. Это состояние называется транзиторная ишемическая атака или микроинсульт.

Транзиторная ишемическая атака
Как и ишемический инсульт, транзиторная ишемическая атака провоцируется закупоркой сосуда тромбом или эмболом и сопровождается теми же симптомами. Ее возникновение указывает на высокий риск развития полноценного инсульта. Поэтому, даже если признаки острого нарушения кровообращения в головном мозге исчезли, следует обратиться в клинику. Ведь микроинсульт — признак того, что у больного сужен или частично блокирован просвет артерий, ведущих к мозгу, или что в сердце находится источник тромбообразования.
Лечение
После того как случился удар, нервные клетки головного мозга погибают в течение первых трех-четырех часов. Только немедленная госпитализация дарит шанс на полноценное восстановление организма.
Доврачебная помощь
В первую очередь следует убедиться, что больной может дышать. Для этого нужно удалить изо рта рвотные массы, если во время приступа человека тошнило. Чтобы обеспечить достаточный приток воздуха, необходимо освободить шею человека от стягивающей одежды и украшений. Желательно, чтобы больной принял горизонтальное положение. Но нужно следить, чтобы голова лежала ровно: при сильном сгибании шеи ухудшается кровоток по позвоночным артериям.

По возможности следует замерить артериальное давление и зафиксировать время начала приступа, чтобы сообщить информацию медикам, когда они приедут. Самостоятельно сбивать высокое давление не нужно, так как это нормальная защитная реакция организма при инсульте.
Диагностика
Подход в лечении зависит от причин, вызвавших острое нарушение мозгового кровообращения. Пациента немедленно подвергают обследованию. Делают МРТ и КТ головного мозга, чтобы выяснить провоцирующий заболевание фактор и степень поражения сосудов. Делают ЭКГ для анализа работы сердечно-сосудистой системы. Далее проводят анализы крови, чтобы выяснить уровень холестерина, сахара в крови и т. д. Сроки, требующиеся на восстановление, зависят от каждого конкретного случая. Стационарное лечение длится от двух недель до нескольких месяцев, реабилитационный период может затянуться на срок более года.
Лечение ишемического инсульта
При ударе, вызванном блокадой артерии, необходимо как можно скорее восстановить кровоснабжение пораженных участков мозга. Чтобы растворить тромбы, рекомендуется внутривенное введение антикоагулянтов (плазминоген, гепарин, надропарин, варфарин). Также прием обычного аспирина способствует разжижению крови и растворению тромбов.

Однако если поражено более половины области средней мозговой артерии, артериальное давление остается высоким, а в анамнезе есть заболевания печени, почек или язва желудка, то тромболитики могут спровоцировать внутренние кровоизлияния, в том числе геморрагический инсульт. В таком случае необходимо механическое удаление тромба хирургическим способом.
Каротидная эндартерэктомия — метод, заключающийся в удалении холестериновой бляшки из сонной артерии.
Ангиопластика и стентирование. В пораженную атеросклерозом артерию вводят тонкий катетер. На конце находится баллон. При приближении к пораженному участку сосуда он надувается, в результате чего расширяется заблокированный просвет сосуда. С помощью катетера также возможно разрушение тромба.
Лечение геморрагического инсульта
Действия медиков направлены на остановку кровотечения. Пациентам, принимающим лекарства для предотвращения образования тромбов, могут назначить препараты для противодействия последствиям приема антикоагулянтов или сделать переливание крови. Если участок кровоизлияния большой, может потребоваться операция для удаления крови, чтобы снизить уровень внутричерепного давления. Для снижения риска рецидивов может быть назначена хирургическая реконструкция поврежденных сосудов.

Если инсульт был спровоцирован разрывом аневризмы, сосудистой мальформации или другой сосудистой патологией, могут назначить один из следующих методов хирургического восстановления сосудов:
- Клипирование аневризмы головного мозга. Цель операции заключается в прекращении тока крови в патологическом участке путем накладывания крохотного зажима на шейку аневризмы. Таким способом устраняется опасность осложнений в виде разрыва аневризмы и повторного кровотечения.
- Эндоваскулярная эмболизация. Не требует трепанации черепа. Методика эффективна в случае труднодоступности аневризмы. В русло сосуда вводится катетер и ведется к мозгу под контролем рентгеновского изображения. С помощью катера в аневризму вводится материал, который вызывает тромбооразование и блокирует кровоток в аневризме.
- Хирургическое удаление сосудистой мальформации. Метод применяется при небольших размерах и поверхностном расположении патологических соединений сосудов.
- Внутричерепное шунтирование — создание пути для тока крови в обход патологического участка с установкой шунта. При работе на участке с интенсивным кровотоком в качестве шунта используют часть артерии ноги пациента. Если требуется сосуд небольшого размера, выбирают из тех, что питают кожу головы.
- Стереотаксическая радиохирургия. Для удаления патологических образований используется высокочастотное излучение. Это новый метод с минимальным повреждением окружающих тканей.
Профилактика заболевания
У человека, который входит в группу риска, но ежедневно уделяет внимание профилактике инсульта, риск развития удара может быть даже ниже, чем у человека, к инсульту не предрасположенному, но халатно относящемуся к состоянию своего здоровья.
Диета для профилактики инсульта предусматривает снижение количества потребляемой соли до 5 г в сутки и уменьшение количества употребления животных и гидрогенизированных растительных (маргарин и спреды) жиров до 20–25 г в сутки.
Профилактика мероприятия в обязательном порядке должна включать регулярные физические упражнения. Лучше всего подходят аэробные нагрузки, при котором повышается снабжение организма кислородом.

Хирургическое вмешательство не способно подействовать на первопричину инсульта — атеросклероз сосудов, гипертоническую болезнь, сахарный диабет, курение. Поэтому отдаленные прогнозы зависят от того, насколько пациент следует рекомендациям по правильному питанию и образу жизни, контролирует показатели артериального давления, сахара и холестерина в крови.
Источник



