Сколько может болеть сердце после инфаркта

Смертность в следствии инфаркта миокарда повысилась, сейчас каждый третий человек в мегаполисе погибает от этого недуга. Распознать подступающий приступ можно не всегда, иногда люди не ощущают боли за грудиной и страх смерти (что характерно в данном случае), из-за этого упускают время. Пациенты чувствуют, что болит сердце после инфаркта, если не соблюдают диету, игнорируют указания кардиолога, либо переживают боль, не связанную с перенесенной болезнью.
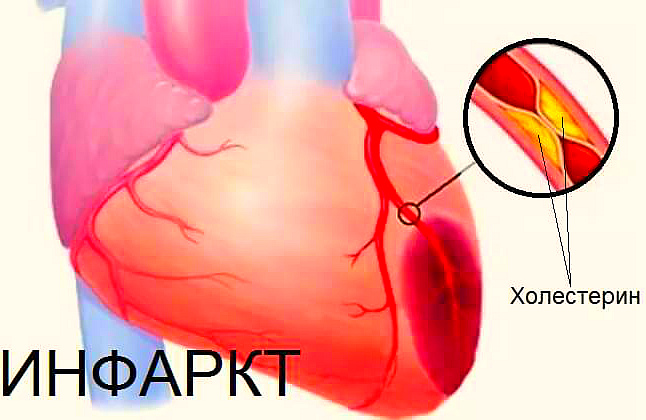
Инфаркт миокарда – нарушение работы сердечной мышцы, прекращение ее кровоснабжения путем тромбоза одной или нескольких артерий, ведущих к сердцу. Из-за отсутствия кровотока поражается участок мышцы, происходит некроз тканей. В случае гипертонии, атеросклероза, повышенной свертываемости крови ощущения могут повторяться, снова возникают боли после инфаркта, перенесенного впервые. Чтобы избежать подобной ситуации, врачи назначают лекарственные препараты, курс реабилитации.
Причины инфаркта
На стенках крупных сосудов откладываются атеросклеротические бляшки, которые могут оторваться и перекрыть поток крови, насыщенной кислородом, проход к сердцу. Через 20-30 минут клетки начинаю погибать, ткань отмирает.
Этот процесс проходит постепенно, человек может длительное время не подозревать о происходящем в его сосудах. По мере скапливания холестериновых бляшек, начинают проявляться признаки подступающей болезни: сдавливающие или жгучие боли в грудной клетке, одышка.
Повреждение внутренней оболочки сосуда также приводит к инфаркту. Тромбоциты скапливаются в травмированной зоне, пытаясь «залатать» брешь в артерии, формируют кровяной сгусток, который может перекрыть ток крови к сердечной мышце.
 Признаки инфаркта
Признаки инфаркта
Первым симптомом инфаркта является нестерпимая жгучая боль в грудине, отдающая в разные участки тела, но всегда выше пупка. Есть и другие признаки заболевания:
- гипергидроз
- одышка
- гипотония, головокружение
- психологическое возбуждение
- тошнота, рвота
Иногда инфаркт можно не заметить, то есть симптомы присутствуют, но они не ярко выражены. Это может быть одышка после физического или эмоционального напряжения, приступ аритмии, слабость или ломота в теле. В таком случае диагностировать инфаркт можно сделав ЭКГ.
Кто в зоне риска?
85 % людей, отметивших 65-летие, погибают от инфаркта миокарда. Мужчины более склонны к заболеваниям сердечно-сосудистой системы, приступы у них возникают раньше, чем у женщин. Женский пол часто это заболевание настигает после наступления климакса.
Генетика тоже влияет на склонность к инфаркту, например, если ребенку по наследству передался диабет, гипертония, высокий уровень холестерина, возможность заработать это заболевание возрастает.
Не последнюю роль в развитии болезней сердца играет образ жизни. Курильщики на первом месте в зоне риска, потому как сигареты способствуют образованию липких тромбоцитов, кровь становится гуще, возникает большая вероятность закупорки сосудов.
Алкоголь в разумных дозах (1 бокал вина в день) даже благоприятно влияет на организм, разжижает кровь, предотвращает воспаление. Пьянство же ведет к необратимым процессам в организме, сердце не выдерживает постоянного высокого давления и человек умирает.
Диагностика инфаркта
Чтобы поставить диагноз, врач должен провести внешний осмотр, собрать сведения анамнеза жизни больного, назначить необходимые анализы. В них входит:
- забор крови (общий, биохимический анализ)
- ЭКГ, УЗИ сердца
- анализ мочи
- рентген грудной клетки
- коронароангиография
 Лечение и профилактика
Лечение и профилактика
В стационарных условиях больной круглосуточно находится под наблюдением. Врачи действуют четко по протоколу интенсивной терапии, отслеживают и контролируют пациента. При помощи препаратов стабилизируют состояние, восстанавливают гемодинамику. В отдельных случаях проводится экстренное оперативное вмешательство, проводится аорто-коронарное шунтирование.
Послеоперационный, восстановительный период для всех индивидуален. Иногда могут возникать боли в сердце после инфаркта, по этому, необходимо постоянно находится под наблюдением кардиолога, выполнять рекомендации, прописанные в выписке.
Чтобы сердечный приступ не повторился необходимо кардинально изменить образ жизни, следить за уровнем «плохого» холестерина, который должен быть существенно меньше 100 мг/дл.
Физические нагрузки – неотъемлемая часть восстановительной терапии, упражнения необходимо выполнять не реже 5 дней в неделю по 30 – 60 мин. (по предписанию врача).
Необходимо полностью исключить как активное, так и пассивное курение.
Эмоциональная терапия ускоряет процесс восстановления организма после перенесенного заболевания. Многим врачи прописывают антидепрессанты, дабы избежать появление депрессий, в следствии которых пациент может нерегулярно принимать препараты, поддерживающие нормальную работу сердца.
Источник
Сердечный приступ – это серьезное заболевание, при котором частично погибает миокард, в связи с чем функционирование данного органа нарушается. Одним из основных симптомов недуга являются выраженные боли в сердце при инфаркте, имеющие некоторые особенности, позволяющие специалисту безошибочно диагностировать развитие данного патологического процесса.
Застойная сердечная недостаточность
 У некоторых пациентов боли не проходят даже после лечения заболевания. Это может свидетельствовать о развитии серьезных осложнений, требующих незамедлительного обращения к специалисту.
У некоторых пациентов боли не проходят даже после лечения заболевания. Это может свидетельствовать о развитии серьезных осложнений, требующих незамедлительного обращения к специалисту.
Длительность периода рубцевания составляется от двух месяцев до полугода. За это время рубец набирает плотность, а орган адаптируется к своему новому состоянию и его функционирование нормализуется. У разных пациентов течение данных процессов может происходить с различной скоростью, потому возможны отклонения от вышеописанных временных рамок.
Но далеко не всегда процесс реабилитации проходит гладко. В зависимости от степени поражения сердечной мышцы, возможно возникновение целого ряда неприятных последствий. У некоторых пациентов, испытывающих сильную боль при инфаркте, подобные ощущения проявляются и после лечения заболевания.
При больших размерах рубца или выпячивании стенки сердца в зоне рубцевания, наблюдается значительное снижение функциональности органа. Это приводит к застаиванию крови в сердечных полостях. Само сердце начинает расти: поначалу увеличиваются левые камеры, после чего происходит рост правых отделов.
Так наблюдается развитие застойной сердечной недостаточности, которая представляет собой одно из наиболее опасных осложнений инфаркта. Больные жалуются на:
- постоянные боли в области сердца;
- отечность ног;
- возникновение одышки при ходьбе.
Болезнь нуждается в срочном лечении. Чаще всего применяется комбинация медикаментозного и хирургического методов, направленных на устранение патологической зоны и возвращение нормальной функции сердечной мышце.
Кардиогенный шок
Развитие заболевания происходит при значительном повреждении миокарда. Из-за большого поражения снижается эффективность сердца и наблюдается понижение артериального давления.
В зависимости от тяжести заболевания, оно может иметь следующие проявления:
- выраженные боли, походящие на то, как болит сердце при инфаркте;
- одышка, вызванная отеком легких;
- кожные покровы (кончики пальцев, губы) приобретают мраморную пигментацию.
В зависимости от глубины поражения миокарда различается три степени заболевания. В легкой форме кардиогенный шок может длиться от трех до пяти часов. При обширной патологии сердечной мышцы приступ способен продолжаться более десяти часов, имея преимущественно неблагоприятный прогноз.
Заболевание требует стационарного лечения и предполагает проведение следующих процедур:
- тромболитическую терапию;
- подачу кислорода (увлажненного);
- введение кровезаменителей;
- использование препаратов, повышающих сократимость сердечной мышцы;
- хирургическое вмешательство.
Аневризма
Обширный некроз сердечных тканей может спровоцировать и развитие аневризмы. Заболевание возникает в том случае, если сформированная рубцовая ткань не способна сокращаться, представляя собой нечто наподобие мешка. В данном месте происходит образование тромбов, а сам участок находится под постоянной угрозой разрыва. Симптоматика заболевания сходна с признаками сердечной недостаточности, характеризуясь болями, сбоями в ритме и нарушением проводимости импульсов.
Для выявления аневризмы используются современные методики ультразвукового исследования и КТ. При устранении патологии чаще всего применяется хирургический метод. Операция обычно проводится не ранее чем спустя три месяца после лечения инфаркта.
Разрыв стенки левого желудочка
Если в результате инфаркта возник обширный некроз сердечной мышцы, расположенной в области левого желудочка, то впоследствии может произойти разрыв стенки. Такая патология отмечается примерно у 5% пациентов. Патологический процесс происходит в течение 2-10 дней после лечения инфаркта. Симптомы заболевания следующие:
- острые боли, как при инфаркте миокарда, которые могут переходить на лопатку;
- признаки сердечной тампонады;
- симптомы острой сердечной недостаточности.
Диагностика данной патологии заключается в пункции перикарда. При подтверждении разрыва, пациент срочно переводится на больничный режим и ему осуществляется операция, предполагающая ушивание тканей в месте разрыва. При этом врачи должны действовать очень быстро, поскольку далеко не каждого пациента удается довезти до операционной.
Острая сердечно-сосудистая недостаточность
В зависимости от степени поражения сердечной мышцы, данный недуг может сопровождаться:
- отеком легких;
- сердечной астмой;
- острой недостаточность области левого желудочка.
Поскольку в результате инфаркта сердце не способно полноценно перегонять кровь, то происходит ее застой в тканях и органах. Жидкая ее часть «пропитывает» легкие, нарушая процесс перехода кислорода из легочных тканей в кровь. При этом может образовываться бронхоспазм.
Приступ может быть внезапным и произойти в любое время суток. Сначала у пациента появляется непрекращающийся сухой кашель. Возникает одышка, больной начинает делать до 30 вдохов в минуту, ввиду чего ему легче находиться в сидячем положении, нежели лежа. На фоне этих симптомов проявляются следующие признаки заболевания:
- ощущение «клокотания» и учащенное сердцебиение;
- бледность кожи;
- синий оттенок кончиков пальцев и губ.
 Нередко данный приступ бывает кратковременным, продолжаясь всего пару минут. Но в некоторых случаях он способен длиться и несколько часов. Если патологию своевременно не устранить, то впоследствии она может перерасти в отек легких.
Нередко данный приступ бывает кратковременным, продолжаясь всего пару минут. Но в некоторых случаях он способен длиться и несколько часов. Если патологию своевременно не устранить, то впоследствии она может перерасти в отек легких.
Сбои в ритме и проводимости
В первую очередь инфаркт негативно отражается на проводящей системе органа. При образовании очагов некроза, генерируемые сердцем импульсы пытаются миновать заблокированные зоны, что выливается в запоздалые сокращения. При этом возникают нарушения в координации сердечной работы. На фоне сниженной эффективности органа возрастает нагрузка на него.
Пациент может не отмечать никаких признаков заболевания. В более запущенных случаях возможна брадиаритмия, ускоренные или замедленные сокращения сердечной мышцы.
Лечение данной патологии осуществляется посредством приема «Атропина», бета-блокаторов, «Изопина», «Лидокаина», «Кордарона», «Нитроглицерина». При тяжелом течении заболевания возможна электростимуляция сердца, позволяющая нормализовать сокращения.
Осложнения тромбоэмболического характера
Когда нарушается ритм сердца, в его полости появляются условия, благоприятствующие появлению небольших тромбов, прикрепленных к стенкам камер. Со временем они могут отрываться и блокировать мелкие сосуды, из-за чего наблюдается недостаточное кровоснабжение некоторых отделов организма. Чаще всего патология наблюдается в нижних конечностях, затрагивая вены толстого и тонкого кишечника, головного мозга.
Тромбоэмболия нижних конечностей сопровождается резкой болью, которая возникает под коленом. При этом наблюдается побледнение кожи из-за нарушенного кровообращения.
 Данное заболевание чаще всего лечится консервативно, предполагая прием следующих препаратов:
Данное заболевание чаще всего лечится консервативно, предполагая прием следующих препаратов:
- для разжижения крови;
- обезболивающие средства, благодаря которым купируются неприятные ощущения в сердце;
- медикаменты, способствующие растворению тромба.
Если тромбообразование имеет значительные масштабы, выполняется хирургическая операция. Процедура предполагает проникновение в сосуд катетера, посредством которого из него извлекается кровяной сгусток, препятствующий нормальному кровообращению.
Прогноз
Прогноз выздоровления при инфаркте миокарда во многом зависит от своевременного выявления данной болезни и систематическом лечении осложнений. Возобновление болей вскоре после окончания процедур возникает примерно у трети пациентов. И в подобных ситуациях консультация кардиолога является обязательным условием.
Сильные боли в сердце после инфаркта миокарда являются неблагоприятным симптомом. Если у больного не выявляется сопутствующих заболеваний, то чаще всего ему проводится коронарная ангиография, ангиопластика и шунтирование. При невозможности выполнения данных процедур, пациенту назначается «Гепарин», нитраты и адреноблокаторы, а терапия проходит под тщательным врачебным контролем.
Боль в сердце после инфаркта может быть связана с целым рядом осложнений данного заболевания. Поэтому любой дискомфорт, ощущаемый в области груди, является поводом для обращения к специалисту. При развитии легких форм патологий, устранение симптомов проводится медикаментозным путем. Если же речь идет о тяжелых заболеваниях, то может потребоваться хирургическое вмешательство.
Источник
Инфаркт миокарда — некроз тканей сердца из-за сильнейшего кислородного голодания. Происходит вследствии закупорки коронарных сосудов или длительном их спазме — так называемая ишемия. То есть, поражённый участок мышцы не получает питательных веществ, воды и кислорода, от чего погибает.
Но медики уверяют — есть ещё 20-40 минут до отмирания тканей. Это шанс спасти сердце, если знать характер боли при инфаркте миокарда.
Типичный болевой синдром
Типичное проявление сердечного приступа — острая, жгучая или давящая боль за грудной, иррадирует в руку, шею, нижнюю челюсть, спину. Отмечается слабость и головокружение. Артериальное давление снижено или в норме. Иногда встречается тахикардия — замедление сердечного ритма.

Нередки случаи, при которых человек не жалуется на сердце, боль отсутствует или имеется только её переферическая локализация. Болят прилегающих к грудной клетке области. Это происходит от того, что нерв, иннервирующий сердце, самый длинный и разветвленный в человеческом организме. Он проходит к шеи, глотке, плечам, челюсти. Боль от инфаркта по общему нерву распространяется на соседние ткани.
В этих случаях говорят об атипичных проявлениях инфаркта. Наиболее часто они встречаются при повторном ударе, уже имеющейся сердечной недостаточности, у пожилых людей или же при хронически повышенном давлении.
Атипичный болевой синдром
Инфаркт носит маски! Чтоб вовремя распознать приступ необходимо знать о формах его проявления.
Абдоминальная (гастралгическая)
Затрагивает брюшную полость. Одна из самых опасных форм. Наблюдается в 30% случаев нетипичного проявления сердечного приступа. Боль острая, часто скапливается в правом подреберье. Со временем может мигрировать или распространяться по всему животу.
Больной жалуется на расстройство пищеварения: тошноту, рвоту, излишнее газообразование, отрыжку. Отмечается нарушение кишечной перестальтики, что связано с закупоркой сосудов ЖКТ. Если не принять меры, состояние ухудшится.

Возможно кровотечение, возникновение язв желудка или пробадение уже имеющихся. В некоторых случаях абдоминальная форма проявления инфаркта чревата хирургическим вмешательством в эпигастральную область.
Астматическая форма
Невозможно дышать, 20% от всех нетипичных. При этом могут наблюдаться только признаки удушья. Больной дышит поверхностно и часто, кожа бледнеет, выделяется носогубный треугольник, проявляется озноб. Выступает пот. Симптомы сходны с признаками бронхиальной астмы. Со временем возникает кашель, но из-за осложненного дыхания он не продуктивный. Прослушиваются характерные хрипы.
Церебральная
Затронут мозг. Схож с признаками инсульта, так как нарушено мозговое кровообращение. Отмечаются: головная боль разной интенсивности, ухудшение зрения, проблемы с речью. Возможно нарушение координации движений, у больного наблюдается нетвёрдая походка. Бывает спутанность сознания, а в тяжёлых случаях проявляется предобморочное состояние.
Аритмическая
Аритмия в том или ином виде при сердечных приступах возникает всегда, но аритмическая форма выделяется в тех случаях, когда нет других симптомов, кроме изменения ритмов сердца. Так же для неё характерны головокружение, слабость, шум крови в ушах. Чаще встречается у пожилых пациентов или при повторных ударах. Диагностируется трудно, так как маскируется под типичную аритмию, особенно если она есть в анамнезе. Эта форма имеет плохой прогноз и опасна остановкой сердца.

Стертая (безболевая)
Чаще характерна для пациентов с сахарным диабетом. Проявляется в повышенной утомляемости, возникновении отдышки и недомогание после физической нагрузки. Выявить такой инфаркт возможно лишь на ЭКГ.
Несмотря на чёткую скомпанованность симптомов, бывает больной ощущает лишь переферическаие боли в области плеч, шеи, груди. Случалось, что врач ставил предварительный диагноз, основываясь на том, как и где болит рука пациента при сердечном приступе.
Боль носит выжимающий, выталкивающий характер и распространяется от груди вниз к пальцам рук. При этом может покалывать или неметь мизинец. И не важно, какая именно рука болит, при инфаркте боль уходит в обе стороны.
В особо тяжёлых случаях при обширном поражении и глубоком некрозе тканей у больного наблюдаются отёки. Они появляются быстро, по всему телу, возможно скопление жидкости в брюшной полости.
Случается так, что формы комбинируются между собой и боль атипичного характера при инфаркте миокарда имеет собирательный образ.
Длительность боли
В предынфарктном состоянии больной может находится довольно долго, от одного дня до одного месяца. Боль при этом схватывающая, но приступы проходят.
Уже с развитием некроза сердечной мышцы, самого инфаркта, наступает боль сильнейшего порядка, длительностью от 20 минут до нескольких часов.

В восстановительный период, около четырёх недель, болевые ощущения проходят, начинает рассасываться некроз.
Различия боли при стенокардии и инфаркте
Приступы стенокардии возникают, чаще всего, после физической нагрузки, а инфаркт может застигнуть и в покое, но симптомы двух заболеваний схожи — сдавливание и боль в груди. Как же отличить?
Главный судья — нитроглицерин! Он поможет только при стенокардии.
Нитроглицерин не эффективен при инфаркте миокарда, тут помогут только наркотические обезболивающие.
Так же инфаркту характерны поведенческие расстройства — у больного нарастает чувство страха, он тревожится, нервничает.
Окончательный вердикт выносит врач, опираясь на показания электрокардиограммы и данные других диагностическая мер.
Подозрение на инфаркт — что делать?
Если возникли такие подозрения, первое, что необходимо сделать — это успокоится и взять себя в руки. Паника только усугубит положение и не позволит мыслить здраво.
Действия:
- первым делом звоните в «скорую»;
- помогите больному принять удобную позу. Лучше всего сидя или полулежа. Не позволяйте ему вставать или резко менять положение, желательно дождаться медиков без лишних движений;
- дайте больному нитроглицерин, он поможет облегчит некоторые сопутствующие неприятные ощущения, заодно поможет исключить приступ стенокардии;
- если у человека нет аллергии на аспирин, дайте таблетку. Он разжижает кровь, что поможет приостановить поражение миокарда;
- успокойте больного. Тревога сопровождает инфаркт и ухудшает состояние — сделайте все, чтоб предотвратить панику.
Сердечно-сосудистые заболевания уверенно лидируют по количеству госпитализации в год. Но, по данным ВОЗ, 80% инфарктов можно избежать! Профилактика доступна всем.
Считается, что женщины менее подвержены данной болезни. Это так, по статистики, мужчины страдают этим недугом в 3-5 раз чаще женщин. Феномен легко объяснить физиологией — женские половые гормоны оказывают благотворное влияние на коронарных сосуды и защищают их.
Полезное видео
О симптомах инфаркта миокарда вы можете смотреть на видео:
Заключение
По данным Минздрава, с 2008 года смертность от сердечно-сосудистых заболеваний снизилась на 30%. Это легко объяснить тем, что россияне стали уделять больше внимания своему здоровью.
Необходимо знать заранее, как болит сердце при инфаркте, чтобы вовремя среагировать на тревожные симптомы. Острая, давящая или жгучая боль за грудной — главный из них. Так же затрудненное дыхание, бледность кожи, покалывание в руке, шее или спине.
При любом из подозрительных симптомов вызывайте неотложку.
Помните, фактор времени решает все. Прислушивайтесь к себе и берегите сердце!
Источник