Резкая боль внизу живота 32 недели беременности

Начинается реальная подготовка к выходу в свет. К концу 32-33 недели беременности малыш занимает положение, в котором он будет двигаться навстречу этому миру. Очень хорошо бы, чтобы это было головное предлежание.
Плод на 32 неделе беременности: шевеления, развитие, вес и размеры
Иммунная система плода уже начала работу. На этой неделе идет активное образование собственных антител ребенка, которые послужат его защитой в первое время после рождения.
Уже вовсю работает нервная система. Малыш испытывает боль, эмоции, у него может меняться настроение. Он видит, слышит, чувствует вкус и нуждается в вашем внимании.
Продолжают расти и укрепляться кости, но череп малыша остается гибким для облегчения продвижения родовыми путями.
Кожа все более разглаживается, округляются ручки и ножки, а на личике появляются щечки. К рождению он будет маленьким хомячком, да еще вероятно с прической на голове, хотя это вовсе не обязательно.
На 32 неделе беременности он достигает 42,5 см в длину и весит свыше 1700 г. Места для движения остается все меньше, потому что кроха активно растет, и вы уже очень отчетливо ощущаете его толчки, особенно резкие и возмущенные.
Спровоцировать малыша на резкие толчки могут и резкие громкие звуки, и излишне яркий свет – малыш сейчас все хорошо видит и слышит, реагируя на внешние раздражители. Чрезмерная активность плода может быть вызвана и недостатком кислорода, и неудобным для него положением мамы.
Чтоб отследить, нормально ли идут дела у малыша, прислушивайтесь к нему и отслеживайте его шевеления. В норме, малыш совершает в течение часа около 4-6 ощутимых шевелений. Конечно же, когда бодрствует – у него уже выработался индивидуальный режим сна и активности.
Будущая мама
Будущая мама начинает потихонечку уставать от беременности. Из-за смещения внутренних органов вы можете испытывать многие неудобства и дискомфорт. Рекомендации по их устранению или уменьшению остаются прежними: сведите к минимуму потребление соли, питайтесь маленькими порциями, не носите тесной одежды и обуви, научитесь правильно ходить, сидеть и лежать. Вовремя опорожняйте мочевой пузырь. Если вы заметили, что при покашливании или смехе происходит недержание, не переживайте – это вполне физиологическое для вашего срока явление.
Боли на 32 неделе беременности
Нормальными для этого срока считаются и боли в спине, пояснице, позвоночнике, возникающие по причине увеличенной массы тела, а значит, и нагрузки на них, и смещением центра тяжести в связи с растущим животом. Однако вот маме от понимания «нормальности» таких болей уж никак не легче, не удивительно, что она задается вопросом о возможности устранения этих неприятных симптомов. Правила в этом случае просты: контроль веса, регулярная разгрузка спины, ношение дородового бандажа, ночной сон на жестких матрасах, правильная осанка, применение физических упражнений, направленных на укрепление мышц спины.
Опять-таки, с увеличенным весом и повышенной нагрузкой связаны и боли, ощущения тяжести и «вечернего» жжения в ногах. Помочь своим ножкам избежать боли вы можете, периодически давая им отдохнуть – не находитесь на ногах долгое время, присаживаясь на стул, не закидывайте ногу на ногу, откажитесь от ношения каблуков. Кстати, хорошо бы иметь в доме специальную подставку, которую вы будете, садясь, подкладывать под ноги. Также подкладывайте под ноги валик или несколько подушек, укладываясь на ночь или просто ложась отдыхать днем – такие меры помогут улучшить кровообращение.
С болью в подреберье пока придется смириться: резкие, неожиданно возникающие в области грудной клетки боли являются следствием чрезмерной активности ребеночка. Играясь, он уже умеет очень даже больно копнуть мамочку под ребра, упереться в них руками.
Продолжайте следить за качеством потребляемой пищи и стулом: нерациональное питание приводит к развитию запоров, а затем – и к геморрою, который также может принести с собой множество неприятных «болезненных» минут.
Живот на 32 неделе беременности: тянет, болит
Тренировочные схватки Брекстона-Хиггинса к 32 неделе беременности становятся привычным явлением. Помните, что такие схватки не болезненны и нерегулярны, матка с их помощью «разминается» перед предстоящими родами. Следите за интенсивностью схваток: если они вдруг становятся болезненными, повторяются с определенной периодичностью, вне зависимости от того, имеет ли место излитие околоплодных вод – вызывайте скорую: возможно, малыш решил показаться миру раньше назначенного срока.
Не пугайтесь, если вдруг ощущаете колющую потягивающую боль, но не в центре и не внизу живота, а скорей, по бокам. Возникновение таких болей связано с размягчением и растягиванием удерживающих матку связок, боль в этом случае возникает внезапно и в определенных ситуациях: во время кашля или чихания, при вставании со стула, перемене положения тела.
Хуже, если боль локализуется внизу живота, живот словно тянет и болит, боль приобретает спазматический характер. Если на фоне боли появляются водянистые жидкие выделения, речь пойдет о начале досрочных родов. Если же боль сопровождается кровянистыми выделениями – имеет место отслойка плаценты. Учтите, что тяжелое и опасное осложнение – отслойка плаценты – не обязательно одним из симптомов имеет отделение крови. Так, кровотечение при отслойке плаценты может быть и внутренним, в этом случае, кровянистых выделений не наблюдается, но боль в животе очень сильна.
Выделения на 32 неделе беременности
Не забывайте обращать внимание и на характер влагалищных выделений – некоторые изменения могут подсказать о неблагополучном течении беременности и становятся поводом для моментального реагирования на ситуацию.
Таковыми считаются кровянистые выделения из половых путей – симптом отслойки плаценты или же ее предлежания. Если появление крови вызвано отслойкой плаценты, беременная, ко всему прочему, еще и ощущает боль в животе. Предлежание плаценты болью в области живота не сопровождается, но от этого не становится менее опасным явлением. При появлении крови даже в небольших количествах, без промедления вызывайте «неотложку»: кровотечение в любую секунду может стать угрожающим здоровью и жизни как ребенка, так и матери.
В обязательном порядке вызывать бригаду скорой следует и при излитии околоплодных вод. Пропустить это событие невозможно – излитие околоплодных вод сопровождается отхождением большого количества водянистой, желтоватой жидкости. И свидетельствует о старте процесса преждевременных родов, остановить который, если воды излились, уже невозможно. Кстати, имейте в виду, что амниотическая жидкость может подтекать и небольшими порциями, лишь чуть больше обычного намачивая трусики. Но, даже имея малейшие подозрения касательно подтекания околоплодных вод, лучше не медлить с походом к врачу: повреждение плодных оболочек неминуемо тянет за собой внутриутробной повреждение плода.
Как и прежде, отправляться к специалисту на дополнительное обследование необходимо и при появлении цветных неприятно пахнущих выделений. Зеленые, желтые, землисто-серые, гнойные выделения, выделения пенистые, створоженные или с примесью хлопьев – верный признак активизации инфекции половых путей. Пролечить инфекционное заболевание, чем бы оно не было вызвано, надлежит в обязательном порядке, иначе инфекция вполне может проникнуть к малышу.
УЗИ
Если вы дисциплинированно встали на учет, то, скорей всего, именно на 32 неделю беременности придется третье плановое ультразвуковое исследование. Этот важный оценочный метод расскажет врачу очень многое о том, нормально ли протекает беременность, нет ли каких-либо угроз для малыша, каково сейчас его самочувствие и развитие.
Помимо «стандартных» замеров роста и развития крохи, определит врач и его предлежание. В норме, к 32 неделе ребенок занимает головное предлежание, наиболее физиологичное для родов. Если же по какой-то причине малыш находится в матке в ином положении, специалист посоветует мамочке подходящие движения, которые могут помочь ребеночку «перевернуться».
Также, измерив рост и вес плода, врач сможет сделать предположение, с какой массой и какими размерами малыш придет к родам. Показатели эти нередко становятся определяющими в вопросе выбора наиболее подходящего варианта родоразрешения: если вес значительно превышает норму, может рассматриваться вариант о кесаревом сечении.
Но, пожалуй, главной задачей УЗИ на сроке в 32 недели становится оценка состояния плаценты. Так, исследование ультразвуком позволяет диагностировать фетоплацентарную недостаточность, если таковая имеет место. Фетоплацентарная недостаточность – осложнение беременности, при игнорировании которого происходит внутриутробная задержка развития плода. Вовремя определив дисфункцию плаценты, ее возможно скорректировать с применением специализированного медицинского лечения. И таким образом, избежать негативных последствий нарушения функции плаценты.
Специально для beremennost.net – Елена Кичак
Источник
Появление тянущих болей в нижней части живота – часто встречаемое явление в 3 триместре беременности. Если ощущение появляется за несколько дней/недель перед родами, или носит схваткообразный характер, стоит лечь на сохранение и готовиться к появлению малыша. Однако существуют дополнительные симптомы, которые нельзя оставлять без внимания.
Основные причины тянущих болей внизу живота на 32 неделе
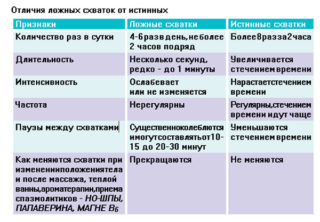 К 32 неделе обычным явлением становятся тренировочные схватки Брекстона-Хикса. Они возникают периодически и обычно проходят безболезненно. Благодаря им матка подготавливается к родовой деятельности. В некоторых случаях женщина замечает, что болит низ живота, как при месячных. Это явление также считается нормальным. Стоит следить за периодичностью схваток – временной интервал между ними не сокращается. Живот при этом может твердеть – явление объясняется высоким тонусом мышц матки.
К 32 неделе обычным явлением становятся тренировочные схватки Брекстона-Хикса. Они возникают периодически и обычно проходят безболезненно. Благодаря им матка подготавливается к родовой деятельности. В некоторых случаях женщина замечает, что болит низ живота, как при месячных. Это явление также считается нормальным. Стоит следить за периодичностью схваток – временной интервал между ними не сокращается. Живот при этом может твердеть – явление объясняется высоким тонусом мышц матки.
Другие причины тянущих болей на 32 неделе вынашивания:
- Проблемы функционирования ЖКТ – появляются запоры, вздутие или глисты.
- Воспаление аппендикса или острый панкреатит.
- Заболевания мочевого пузыря, матки, почек.
Если низ живота тянет не постоянно, дискомфорт появляется всего на несколько минут, беспокоиться не стоит. Обычно ощущения проходят, если лечь и расслабиться. Отсутствие кровянистых выделений также говорит о нормальном течении беременности.
Если после применения свечей с папаверином или приема Но-Шпы ощущения быстро проходят, нет болей в заднем проходе или трудностей при мочеиспускании, опасности для будущей мамы и ребенка нет. Для успокоения можно проконсультироваться с гинекологом по телефону.
Часто живот на 32 неделе беременности тянет из-за вздутия. Для устранения симптома достаточно скорректировать рацион будущей мамы.
Интенсивный рост плода на поздних сроках нередко вызывает дискомфорт, особенно если ожидается крупный малыш. К ощущениям добавляются боли при кашле или чихании. В таком случае помогают умеренные физические нагрузки, укрепляющие мышцы и развивающие гибкость.
Аппендицит
 Острое воспаление аппендикса развивается всего у 0,5-4% беременных. Часто причина заболевания кроется в действии эстрогена на лимфатические ткани отростка прямой кишки. Возможно его раздражение растущей маткой.
Острое воспаление аппендикса развивается всего у 0,5-4% беременных. Часто причина заболевания кроется в действии эстрогена на лимфатические ткани отростка прямой кишки. Возможно его раздражение растущей маткой.
Клинические признаки острого аппендицита на поздних сроках вынашивания:
- Боль внизу живота возникает внезапно. Она ощущается как приступообразная и режущая. Неприятные ощущения распространяются в правое подреберье.
- Температура тела повышается до 37,1-38 градусов.
- Тошнота с последующей рвотой появляются очень редко.
- Во время прощупывания передней брюшной стенки возникает болезненность в правом боку.
Поскольку существует ряд специфических симптомов аппендицита, которые сложно определить без медицинского образования, не стоит медлить с визитом к врачу.
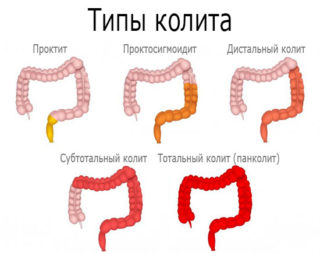
Колит
Заболевание представляет собой воспаление слизистой толстого кишечника. Среди причин выделяют снижение иммунитета. К симптомам колита относят:
- Сильно ноет низ живота на 32 неделе беременности. Ощущения локализуются в области пупка и в паху. Они усиливаются при ходьбе, перед и после акта дефекации.
- Изменение стула. Женщина может ходить в туалет до 4-10 раз в сутки. В стуле содержится кровь и слизь.
- Повышается температура тела.
При колите необходимо экстренное лечение, чтобы он не перешел в хроническую форму.
Проктит
 Воспаление прямой кишки развивается при попадании в организм женщины инфекции вирусного происхождения или бактерий. Вызвать заболевание могут и патологии из категории ЗППП. К менее распространенным причинам относят неправильно составленный рацион будущей мамы.
Воспаление прямой кишки развивается при попадании в организм женщины инфекции вирусного происхождения или бактерий. Вызвать заболевание могут и патологии из категории ЗППП. К менее распространенным причинам относят неправильно составленный рацион будущей мамы.
Симптомы проктита:
- Болезненность внизу живота, отдающая в прямую кишку и промежность.
- Ухудшение самочувствия.
- Слабость.
- Появление слизистых выделений при дефекации.
Энтерит
Воспаление тонкого кишечника провоцируют бактериальные или вирусные инфекции ЖКТ. Заболевание развивается при интоксикации (отравлении) или аллергии на продукты/медикаменты. Иногда патологическое состояние развивается в результате размножения гельминтов.
При энтерите возникает диарея, увеличивается газообразование и появляются схваткообразные боли в зоне пупка. Пациентка жалуется на сниженное артериальное давление и появление белого налета на языке.
Сигмоидит
Воспаление при этом заболевании затрагивает сигмовидный участок ободочной кишки. Причина воспаления кроется в функциональной недостаточности кишечника или неправильном питании. В результате сдавливания кишечника маткой происходит застой каловых масс.
Основной признак сигмоидита – боль в животе, ближе к левой стороне. Она может отдавать в левую ногу и поясницу. Реже болезнь ощущается в правой части живота.
Тревожные симптомы
Если боли дополняются водянистыми выделениями, а спазмы усиливаются, возможно начало досрочных родов. При наличии кровянистых выделений стоит заподозрить отслойку плаценты. Это состояние опасно для здоровья мамы и малыша. Если не начать мягкое родоразрешение, у ребенка может развиться гипоксия.
При отслойке плаценты кровотечение может быть внутренним. В этом случае женщина ощущает только сильную боль.
Диагностика
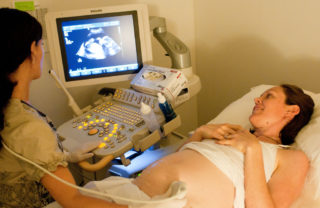
УЗИ — безопасная диагностическая процедура при беременности
При подозрении на воспалительные заболевания разных отделов кишечника женщина назначается общий анализ крови и полноценное исследование каловых масс. Также будущей пройти эндоскопическое исследование. Рентген находится под запретом. Если вовремя не диагностировать и не начать лечение воспалительного процесса, острый колит может перейти в язвенную форму.
Перед назначением дополнительных диагностических методов врач проводит осмотр и прощупывание живота. Это позволяет определить состояние матки, наличие болезненных ощущений в разных областях.
Важность очередного ультразвукового исследования (УЗИ) заключается в возможности определить расположение плаценты и оценить состояние шейки матки. Благодаря этому методу врач выявляет проблемы, касающиеся возможного прерывания беременности. По данным исследования специалист узнает, почему болит живот, даже если нет других симптомов.
УЗИ проводится для выявления пороков развития плода. Второстепенная задача – оценить функционирование различных органов, отвечающих за жизнедеятельность малыша. Исследование является крайне актуальным, поскольку позволяет распознать плацентарную недостаточность, при этом не доставляет неудобства будущей маме и не имеет побочных эффектов.
Методы терапии
 Начинать лечение при болях внизу живота на 32 неделе можно только на основании данных диагностики. Поскольку в некоторых случаях женщине показано помещение в стационар, следует вовремя выявить заболевание.
Начинать лечение при болях внизу живота на 32 неделе можно только на основании данных диагностики. Поскольку в некоторых случаях женщине показано помещение в стационар, следует вовремя выявить заболевание.
Для устранения аппендицита показано хирургическое вмешательство, операцию можно отсрочить всего на 2 часа. В большинстве случаев врач устраняет аппендикс без последствий для плода. Преждевременное прерывание беременности происходит в 4-6% случаев. К причинам таких состояний относят попадание инфекции, развитие лихорадки и травмирование матки. Риск выкидыша увеличивается на 2-3 сутки после операции.
При колите показано медикаментозное лечение:
- антибиотики;
- адсорбирующие препараты;
- пробиотики, позволяющие устранить дисбиоз (нарушение микрофлоры влагалища);
- средства, обволакивающие слизистые ЖКТ;
- спазмолитики.
Стоит помнить, что медикаменты назначает только врач. Даже такой препарат как Но-Шпа, может спровоцировать проблемы с ЖКТ, к примеру, при заболеваниях желудка.
В 3 триместре женщине стоит исключить из рациона жирные бульоны, консервы, капусту и выпечку. Еда должна быть протертой и теплой. Эти принципы питания исключают раздражение кишечника и позволяют избежать проблем с набором лишних килограммов.
Перед длительной прогулкой следует надевать бандаж, чтобы не перенапрягать мышцы и связки брюшной полости. Также не следует подолгу находиться на ногах. Умеренные физические нагрузки важно чередовать с отдыхом в лежачем положении.
При воспалительных заболеваниях терапия оказывается длительной, однако угрозы для вынашивания нет, если соблюдаются все рекомендации врача. Самостоятельная постановка диагноза имеет серьезные последствия для будущей мамы и ребенка.
Источник
Причин того, почему на 32 неделе беременности болит низ живота, достаточно много. В частности, на этом сроке гестации риск ее самопроизвольного прерывания невысок, но, все же, не исключен. И тогда, помимо тянущих болей внизу живота, у женщины появляются кровянистые выделения.
Лечение направлено на сохранение ребенка. Используются препараты из категории спазмолитиков, гормональные средства и обязательно назначается постельный режим.
Вторая по опасности причина – преждевременная отслойка плаценты. Для нее типичны сильные боли внизу живота и развитие массивного кровотечения. Это указывает на отторжение детского места в нижнем сегменте. При диагностировании состояния рекомендовано экстренное родоразрешение путем кесарева сечения.
Но болями внизу живота во время беременности проявляются и различные патологии желудочно-кишечного тракта. Это могут быть:
- аппендицит;
- колит;
- проктит;
- энтерит;
- сигмоидит.
Аппендицит
Тридцать вторая гестационная неделя опасна развитием аппендицита, но, согласно статистике, острое воспаление червеобразного отростка возникает не более чем у 0,5–4% всех беременных.
Причиной патологии чаще всего становится воздействие эстрогенов на лимфатические ткани аппендикса. Не исключается и механическая теория, в частности, раздражение придатка слепой кишки, увеличившейся в размерах матки либо его перегиб, спровоцировавший нарушение местного кровообращения.

Острый аппендицит на поздних сроках беременности развивается относительно редко
Клиническая картина состояния описывается следующими симптомами:
- Появляется внезапная боль внизу живота. Может ощущаться как режущая, приступообразная либо в виде колик. Распространяется на правое подреберье. Болезненность может быть незначительной. Усиливается в положении лежа на правом боку;
- Наблюдается повышение температуры тела до субфебрильных показателей – 37,1…38,0 °С;
- Рвота и тошнота фиксируются в редких случаях;
- Во время осмотра и прощупывания живота женщина испытывает болезненность в его правой части.
Типичными симптомами, указывающими на развитие острого аппендицита у беременных, становятся:
- симптом Брендо. Женщина ощущает боль в правой части живота при пальпации беременной матки слева;
- симптом Тараненко. Усиление болезненности в положении лежа на правом боку;
- симптом Иванова. Во время пальпации слепой кишки отмечается болезненность в области пупка, а также кверху и книзу от него. Захватывается левая подвздошная область;
- симптом Тараненко-Богдановой. В положении лежа на левом боку боли ослабевают.
Лечение заболевания возможно только хирургическим путем. Отсрочка операции возможна не более чем на 2 часа.
Оперативное вмешательство проводится двумя способами. Первый — классическая аппендэктомия под общим обезболиванием. В качестве анестетиков используются ИВЛ и миорелаксанты. Второй —
лапароскопия. Более предпочтительная на этом гестационном сроке манипуляция.
Преждевременное прерывание беременности при развитии острого аппендицита происходит в 4–6% от всех имевших место случаев. Причиной может становиться послеоперационное инфицирование, развитие лихорадочных состояний, психоэмоциональное перенапряжение, высокое внутриутробное давление и травмирование матки.
Максимально высокий риск выкидыша приходится на вторые – третьи и седьмые послеоперационные сутки. По это причине женщине рекомендован постельный режим в течение недели и ношение бандажа. При отсутствии угрозы прерывания беременности швы удаляются на 10 – 12 сутки после оперирования. Выписка осуществляется через 2 недели.
Колит
Во время беременности причиной развития колита – воспаления слизистой толстого кишечника – может становиться даже легкая форма кишечной инфекции, поскольку из-за снижения иммунной защиты организм женщины максимально уязвим.
Симптомами колита могут становиться:
- ноющие боли в области пупка, внизу живота, распространяющиеся на подвздошную область и усиливающиеся при ходьбе, перед и после освобождения кишечника;
- изменение стула. Число дефекаций увеличивается до четырех – десяти раз за сутки. Стул жидкий/полужидкий зеленого цвета и отвратительного запаха, может содержать слизь, кровь;
- не исключено повышение температуры тела.

Спровоцировать развитие колита может даже легкая кишечная инфекция
С целью подтверждения колита женщине назначается общий анализ крови и развернутое исследование каловых масс. Также может рекомендоваться эндоскопическое исследование. Рентген запрещен.
При отсутствии адекватной состоянию больной терапии острый колит может трансформироваться в язвенную форму. И даже становиться причиной формирования болезни Крона – тяжело протекающей патологии, поражающей ЖКТ на всей его протяженности, начиная ротовой полостью и заканчивая прямой кишкой.
Медикаментозное лечение подбирает специалист, опираясь на данные полученных анализов. К приему могут назначаться:
- препараты из категории антибиотиков;
- адсорбирующие средства;
- обволакивающие слизистые ЖКТ лекарства;
- пробиотики, необходимые для устранения дисбиоза;
- спазмолитики (используются для снятия болей).
Обязательным пунктом лечения становится соблюдение принципов диетического питания. При колитах показан стол № 4. Он полностью исключает:
- белокочанную капусту, свежую выпечку, конфеты и т. д., т. е. все продукты, усиливающие процессы брожения и газообразования;
- жареные/копченые/острые блюда;
- жирные бульоны;
- консервацию.
Пища должна быть протертой и теплой. Питание дробное до 7 раз в сутки небольшими порциями.
Проктит
Развитию воспаления прямой кишки у беременных женщин – проктиту – способствует значительное ослабление иммунной защиты и присутствие одного из провоцирующих заболевание факторов. Это инфекции ЖКТ вирусного происхождения, воспаление ЖКТ, спровоцированное бактериями, паразитарные инфекции, патологии из категории ЗППП, а также травмы слизистой кишечника.

Причиной развития проктита может становиться неправильно составленный рацион
В группу риска развития патологии беременных женщины входят по нескольким причинам:
- частые запоры, вызванные физиологическими причинами;
- сдавливание кишечника увеличивающейся в размерах маткой.

Симптоматика проктита выглядит следующим образом:
- боли внизу живота, отдающие в прямую кишку, поясницу и промежность;
- ухудшение общего самочувствия;
- слабость;
- повышение температуры тела;
- выделение из прямой кишки слизи с примесями крови;
- сложности с дефекацией.
При появлении первых признаков воспаления женщине рекомендуется получить квалифицированную медицинскую консультацию. Диагностика заболевания предполагает ректальное исследование прямой кишки, проведение ректоскопии, копрограммы, эндоскопии. Также необходимо сделать бакпосев кала на яйца глистов, забор биоптата для последующего исследования.
Лечение предусматривает соблюдение диеты, исключающей острую, пряную и жирную пищу. Она становится причиной дополнительного раздражения воспаленной слизистой ЖКТ. Также необходимо отказаться от свежих овощей и фруктов, а также сладостей.
Медикаментозные средства назначает врач. При диагностировании язвенного проктита женщину госпитализируют. Хирургическое лечение назначается при осложнении патологии парапроктитом, сужением просвета прямой кишки и т. д.
Энтерит
Причиной развития острой формы энтерита – воспаления тонкого кишечника – во время беременности становятся:
- инфекция ЖКТ вирусного либо бактериального происхождения;
- интоксикация кишечника;
- повышенное содержание в рационе женщины тяжелой пищи;
- аллергическая реакция на продукты либо медикаменты.

В некоторых случаях энтерит могут провоцировать гельминты
Клиническая картина патологии представлена сильной диареей, повышенным газообразованием, схваткообразными болями в пупочной области. Жалобы пациента проявляются снижением показателей АД, образованием на поверхности языка белого налета, появлением отметин зубов по краям. При пальпации слепой кишки слышен шум и всплеск (признак энтерита по Образцову). Симптоматика особенно усиливается в вечернее время.
Диагностика энтерита включает осмотр и пальпирование живота. Это позволяет установить предварительный диагноз. Врач назначает копрограмму, проведение абсорбционных тестов с целью выявления синдрома мальабсорбции, бактериологический анализ каловых масс (необходим для выявления дисбиоза или кишечной инфекции) и биохимию крови.
В исключительных случаях может назначаться эндоскопия тонкого кишечника с забором биоптата (живых тканей для последующего исследования). Лечение патологии зависит от тяжести ее течения. При легкой и средней форме женщине будет показано соблюдение диеты – беременность сохраняется.
В тяжелых случаях возможны внутренние кровотечения, некротизация отдельных сегментов кишечного тракта, формирование язв и их перфорация (прободение). При подобных обстоятельствах сохранение плода невозможно.
Острая тяжело протекающая форма энтерита лечится в условиях стационара. Схема медикаментозной терапии индивидуальна в каждом конкретном случае.
Сигмоидит
Сигмоидит представляет собой воспалительный процесс, захватывающий сигмовидную часть ободочной кишки. Причиной воспаления становится функциональная недостаточность кишечника, дисбиоз либо неправильное питание. Все это является причиной застоя каловых масс, что и приводит к патологии.

Воспаление сигмы – наиболее часто диагностируемое заболевание ЖКТ, во время беременности сигмоидит может формироваться в результате активного сдавливания беременной маткой кишечника
Различают несколько типов сигмоидита. Это:
- катаральный;
- эрозивный;
- язвенный.
Признаком развития сигмоидита становится боль в животе. Основная локализация – его левая часть. Довольно часто воспаление сигмовидной кишки женщины путают с поясничным остеохондрозом, поскольку боли могут распространяться на поясничную область и отдавать в левую ногу.
Относительно редко болезненность может ощущаться в правой части живота, что объясняется повышенной подвижностью сигмовидной кишки. Типичным признаком сигмоидита становятся болезненные позывы к дефекации. При этом кал практически полностью отсутствует. После опорожнения кишечника больная не испытывает облегчения.
Лечение заболевания начинается с соблюдения строгой диеты. Как и при всех патологиях кишечного тракта, женщине назначается стол №4.
Медикаментозное лечение предполагает назначение следующих групп препаратов:
- антибиотики — позволяют снять болезненную симптоматику за счет уничтожения патогенного возбудителя;
- анальгетики и спазмолитики;
- седативные и вяжущие препараты.
Терапия заболевания длительная, но при соблюдении рекомендаций угрозы для вынашивания сигмоидит не представляет. Лечением всех патологий ЖКТ, развившихся во время беременности, должен заниматься специалист. Самостоятельная поставка диагноза и назначение лечения может иметь серьезные последствия как для женщины, так и вынашиваемого плода.
Источник


