При приеме пищи боли внизу живота

13 Март2014
Posted in Боли в животе

Боль внизу живота после еды достаточно распространенная жалоба, и в большинстве случаев эта боль связана с нарушением работы кишечника, кишечными инфекциями, аппендицитом, болезнями желудка и даже с болезнями желчного пузыря и желчных путей. О том, как различить боль внизу живота после еды и какие меры предпринять, чтобы она в ближайшее время исчезла, мы сегодня поговорим.
Почему возникает боль внизу живота после еды
Как мы уже говорили, существует ряд причин, которые способны вызвать боль внизу живота после еды. Вот основные:
- Неправильное питание, чрезмерное употребление продуктов с высоким содержанием животных жиров, любовь к жареной и острой пище, переедание, метеоризм. Если боль возникает периодически и сама проходит, то лечения, скорее всего, не потребуется, нужно просто некоторое время подержать диету, ограничив употребление «тяжелых» для пищеварения продуктов.
- Болезни желудка, например, гастрит, могут вызвать достаточно сильную боль после еды внизу живота слева, либо во всем боку. Боль часто сопровождается тошнотой, изжогой, отрыжкой, слабостью, неприятным привкусом во рту, как правило, все симптомы обостряются после приема пищи или же во время длительных перерывов между приемами пищи. При своевременном обращению к врачу и начале лечения, неприятные симптомы исчезнут уже через 1-2 недели.
- Аппендицит, чаще всего боль справа внизу живота носит нарастающий характер, усиливаясь после еды. При аппендиците требуется немедленное оперативное вмешательство.
- Воспаление желчных путей и желчного пузыря. Часто могут вызвать боль внизу живота после еды, или же боль справа. Часто, виной этому становится неправильное питание и употребление большого количества жирной пищи. Также, причиной могут быть камни, образовавшиеся в желчном пузыре, при этом боль может быть острой и носить приступообразный характер. При появлении такой боли следует обратиться к врачу и пройти курс лечение с последующей диетой.
- Синдром раздраженного кишечника. Именно на этом пункте хочется остановиться подробней. Ведь большинство болей внизу живота после еды связано с синдромом раздраженного кишечника. Далее мы рассмотрим сопутствующие симптомы, причины возникновения и лечение.
Синдром раздраженного кишечника как основная причины боли
Если вы заметили, что боль внизу живота после еды стала появляться регулярно, есть большая вероятность, что так проявляется синдром раздраженного кишечника. Вот сопутствующие симптомы:
- Метеоризм, громкое урчание
- Боль после еды внизу живота нарастает, а после опорожнения кишечника идет на спад и исчезает полностью
- Даже после опорожнения кишечника остается чувство давления и желания снова сходить в туалет
- Проблемы со стулом, запоры могут чередоваться с диареей, причем диарея, чаще всего возникает в первой половине дня
- Достаточно часто наблюдается беспокойство, слабость, бессонница, а все симптомы со стороны нервной и пищеварительной системы усиливаются во время стресса и переживаний
- Иногда могут наблюдаться тошнота, отрыжка, а также тяжесть в желудке.
Как избежать боле внизу живота после еды?
Чтобы избежать боли внизу живота после еды необходимо вылечить синдром раздраженного кишечника, для этого следует:
- придерживаться питания богатого клетчаткой (есть больше овощей и фруктов)
- заменить жареные блюда, на приготовленные на пару, отказаться от очень жирной и сладкой пищи
- при необходимости врач выпишет лекарства снимающие боль, или же улучшающие пищеварения и стабилизирующие стул.
Любая боль внизу живота после еды должна насторожить и стать поводом для обращения к врачу, ведь любую проблему легче устранить в самом раннем ее проявлении, не дожидаясь неприятных последствий.
Источник
Одна из самых распространенных причин боли в животе после еды – несварение. Проявления знакомы многим: вздутие, чувство тяжести в желудке и дискомфорт. Несварение связано с перееданием и быстро проходит. Если же неприятные симптомы появляются после того, как вы съели обычную порцию привычной для себя еды, стоит обратиться к врачу. Потому что боль может быть симптомом нескольких заболеваний.
1. Рефлюкс
Точнее, гастроэзофагеальная рефлюксная болезнь (ГЭРБ) – это состояние, при котором кислый сок из желудка попадает обратно в пищевод и вызывает изжогу. В норме мышечный клапан (сфинктер), который расположен между пищеводом и желудком, пропускает пищу только в одном направлении. При рефлюксе сфинктер ослабевает и часть содержимого желудка возвращается в пищевод, вызывая раздражение и воспаление.
Почему появляется
Рефлюкс развивается из-за нарушения двигательной активности сфинктера. Причины могут быть разные, но больше всего к заболеванию склонны люди с лишним весом, те, кто постоянно переедает или ест незадолго до сна.
Как узнать
Типичные симптомы – изжога и отрыжка, иногда – боль при глотании или дискомфорт в грудной клетке. Приступы можно спутать с болями в сердце, но при ГЭРБ дискомфорт обычно возникает после еды и никак не связан с физической нагрузкой. Если ГЭРБ долго не лечить, поражается эмаль зубов, развиваются хронический кашель, бронхиальная астма, ларингит (воспаление гортани, при котором голос становится сиплым).
Как себе помочь
Постарайтесь не переедать и откажитесь от продуктов, которые расслабляют сфинктер пищевода (кофеин, шоколад, мята, кислые фруктовые соки, острые специи, томаты и алкоголь). Ешьте небольшими порциями и не часто (3–4 раза в день), ужинайте не позднее чем за 2 часа до сна. Не носите тугие пояса и не поднимайте тяжести после еды – это повышает внутрибрюшное давление и способствует обратному забросу содержимого желудка в пищевод.
Если не становится лучше, обратитесь к гастроэнтерологу. Диагноз ставят по характерным проявлениям и данным гастроскопии, иногда дополнительно назначают измерение давления и уровня кислотности (pH) в пищеводе. После обследования врач подберет индивидуальную диету и лекарства, которые снижают кислотность в желудке, защищают слизистую пищевода от раздражения и способствуют нормальной двигательной активности кишечника.

Читайте такжеСредиземноморская диета: почему ее считают лучшей
2. Синдром раздраженного кишечника (СРК)
Заболевание считают функциональным расстройством. Это значит, что симптомы есть, а видимых причин для них нет. При СРК нарушается скорость эвакуации пищи: она проходит по ЖКТ либо слишком быстро, либо, наоборот, медленно.
Почему появляется
Пока науке это неизвестно. Среди главных гипотез: нарушение перистальтики, инфекции, которые приводят к повышенной чувствительности нервных клеток в стенке ЖКТ, нарушение нервной и гормональной регуляции кишечника.
Как узнать
Симптомы СРК бывают очень разными и могут имитировать другие заболевания ЖКТ. Появляются боли в животе, метеоризм, дискомфорт и чувство тяжести, но после похода в туалет становится намного легче. Стул также нарушен: бывают как запоры, так и диарея.
Как себе помочь
Для начала пройти полное обследование: ни одного специального теста для СРК нет, поэтому диагноз ставят методом исключения. Лечить СРК непросто: помогают психотерапия, правильный режим дня и питания, иногда лекарства.

Читайте такжеСиндром раздраженного кишечника: 8 триггеров
3. Непереносимость лактозы
Лактоза – это углевод, который содержится в молоке. Когда в организме не вырабатывается фермент лактаза (или вырабатывается, но в недостаточном количестве), развивается непереносимость. В норме лактоза расщепляется на простые сахара – галактозу и глюкозу. При недостатке фермента молочный сахар в неизменном виде попадает в тонкий кишечник. Там его перерабатывают кишечные бактерии, что приводит к образованию газов, вздутию и боли.
Почему появляется
Непереносимость лактозы может быть врожденной или появиться после воспалительных или инфекционных заболеваний кишечника или инфекционных заболеваний и операций.
Как узнать
Спустя полчаса или пару часов после употребления молочных продуктов появляются дискомфорт или чувство тяжести в животе, тошнота и ощущение вздутия. Иногда нарушается стул.
Убедиться, что неприятные симптомы действительно связаны с непереносимостью, помогает тест на толерантность к лактозе: вам дают напиток с лактозой, а через два часа измеряют уровень глюкозы в крови – если он не повысится, значит, расщепление лактозы не произошло. Альтернативные варианты обследования: дыхательный тест, анализ кала, генетический анализ.
Как себе помочь
В зависимости от степени непереносимости сократить количество молочных продуктов, исключить их вообще или перейти на безлактозные (если этот вариант не подходит, врач может посоветовать таблетки или капли с лактазой).
При непереносимости лактозы лучше не есть молочные продукты отдельно, а комбинировать их с другой едой – например йогурт с фруктами или молоко с гранолой – тогда пищеварение замедляется и симптомы проявляются не так остро.
Больше всего лактозы в цельном молоке, меньше – в кисломолочных продуктах, почти нет – в выдержанных твердых сырах. Понять, на какую дозу согласен ваш организм, можно, если сначала исключить все молочные продукты, а потом вводить в рацион по одному, начиная с самых низколактозных.
4. Непереносимость глютена
Она же целиакия. Это редкое аутоиммунное заболевание (то есть такое, при котором иммунная система воспринимает собственные ткани организма как чужеродные). У человека с целиакией в ответ на употребление продуктов с глютеном вырабатываются антитела, которые атакуют ворсинки желудочно-кишечного тракта. Развивается хроническое воспаление, кишечник теряет структуру (исчезают складки и ворсинки) и со временем перестает справляться со своими функциями.
Почему появляется
Это врожденное заболевание, запрограммированное в генах, которое обычно дает о себе знать еще в детстве, но может проявиться и позже.
Как узнать
Главные проявления целиакии – нарушение стула (обычно диарея), снижение веса, метеоризм, анемия, утомляемость, а также дефицит минеральных веществ и витаминов, который можно обнаружить по анализу крови. Чтобы поставить диагноз, делают глубокую гастроскопию (ФГДС), биопсию фрагмента стенки кишечника (его берут во время ФГДС) и анализ крови на специфические антитела.
Как себе помочь
Отказаться от продуктов, которые содержат глютен, причем не только явный, но и «скрытый»: его добавляют, например, в соусы в качестве консерванта. Опытный диетолог подскажет, что включить в черный список.

Читайте такжеКак разобраться со своим питанием: 5 онлайн-курсов по нутрициологии
5. Язвенная болезнь
Язвы – это дефекты слизистой оболочки желудка или кишечника. Они появляются, когда кислота желудка разрушает защитную пленку, которая покрывает слизистую кишечника.
Почему появляется
Самые распространенные причины появления язв в ЖКТ – это инфицирование бактериями Helicobacter pylori и прием нестероидных противовоспалительных средств (анальгетиков и жаропонижающих средств).
Как узнать
Сильные боли в животе могут появиться в любое время, но усиливаются на голодный желудок: скопление желудочного сока раздражает язвы. Другие симптомы – тошнота или рвота, трудности при проглатывании пищи, потеря веса, анемия, иногда следы крови в стуле.
Как себе помочь
Обязательно обратитесь к врачу: для подтверждения диагноза придется сделать глубокую гастроскопию (ФГДС) и сдать дыхательный тест, который покажет, есть ли в желудке бактерия Helicobacter pylori. По результатам врач подберет лекарства, которые снижают кислотность в желудке и защищают слизистую, и антибактериальные препараты, которые устраняют инфекцию.
Регулярные боли в животе не стоит терпеть. Запишитесь к гастроэнтерологу, подробно расскажите врачу, что именно вас беспокоит и, главное, с чем связаны неприятные ощущения. И не забывайте, что от многих проблем с пищеварением можно избавиться, если наладить режим питания (3–4 раза в день), спать по 7–9 часов в сутки и добавить в свою жизнь физическую активность.
Источник
Боли в животе после еды — патологическое состояние, которое может быть следствием заболевания. Столкнуться с проблемой может каждый — аномалия не имеет ограничений касательно половой принадлежности и возрастной категории.
Наиболее часто причины появления боли после еды заключаются в физиологических факторах, например, непереносимости или потребления в пищу некачественных продуктов. Источниками расстройства могут выступать некоторые болезни ЖКТ.
Болевые ощущения в животе после трапезы у ребенка или взрослого часто сопровождаются большим количеством других симптомов: тошнота и рвота, метеоризм, расстройство стула, урчание в кишечнике.
Выяснить этиологический фактор без проведения лабораторно-инструментальных обследований невозможно. В процессе диагностирования важен тщательный физикальный осмотр.
Купировать боли в животе после приема пищи можно при помощи консервативных терапевтических методов. Лечение базового заболевания может носить комплексный характер.
Патогенез болевого синдрома в животе после трапезы заключается в том, что пища проходит через пищевод и достигает желудка, который увеличивается в размерах, начиная выделять желудочный сок. Начинаются активные сокращения, а еда поступает в ДПК.
Если на каком-либо этапе возникает нарушение пищеварения, у человека появляются болевые ощущения в зоне передней стенки брюшной полости. Неприятные ощущения формируются на фоне влияния перевариваемой пищи и пищеварительных соков на поврежденную оболочку.
Наиболее часто боли в животе после еды — последствия неправильного питания:
- употребления пищи непосредственно перед сном;
- сухомятки;
- еды «на бегу»;
- отсутствия режима приема пищи — лучше питаться каждый день в одно и то же время;
- приема острых, кислых и чрезмерно приправленных блюд;
- длительного отказа от еды с последующим перееданием;
- недостаточного количества потребляемой пищи;
- приема внутрь чрезмерно сухой пищи;
- употребления блюд с высоким содержанием белка.
Непереносимость лактозы может спровоцировать возникновение сильнейшей боли в животе. Вызвать недомогание может аллергия на такие продукты:
- яйца;
- молочная продукция;
- какао и шоколад;
- орехи;
- рыба и морепродукты;
- цитрусовые;
- мед;
- клубника и земляника;
- мука и макаронные изделия;
- соя, фасоль и другие бобовые.
Стоит отметить, что пищевая аллергия — наиболее частая причина болезненности в животе после еды у ребенка.
Причины боли в животе после еды могут носить патологический характер. В качестве базового заболевания могут выступать:
- сужение просвета пищевода;
- язвенная болезнь;
- гастрит;
- эзофагит;
- желудочная обструкция;
- колит;
- синдром раздраженного кишечника;
- пиелонефрит;
- гломерулонефрит;
- грыжа пищеводного отверстия диафрагмы;
- мочекаменная болезнь;
- полипы кишечника или желудка;
- холецистит;
- кишечный грипп;
- пилороспазм;
- брыжеечная ишемия;
- панкреатит;
- хронические запоры;
- патологии со стороны селезенки;
- желчнокаменная болезнь.
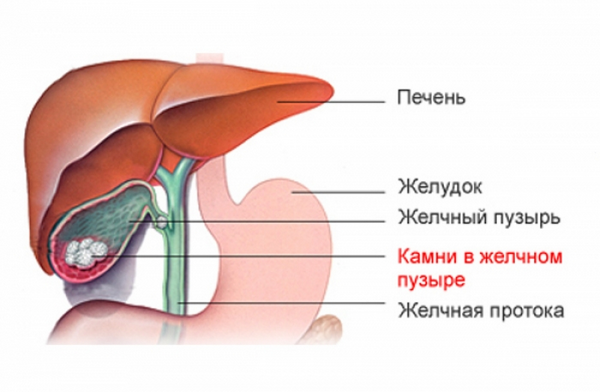
Желчнокаменная болезнь
Аномалия может появиться из-за заболевания, которое не связано с органами пищеварительной системы:
- переломы нижних ребер;
- травмирование грудины;
- плеврит;
- инфаркт миокарда;
- гнойная форма ангины или пневмонии;
- воспаление детородных органов у женщин;
- разрыв аневризмы аорты;
- кетоацидоз.
На причину, почему болит живот после трапезы, может указывать характер протекания болевых ощущений. Например, длительные тянущие боли возникают в результате таких патологий:
- хроническое протекание гастрита;
- переедание;
- онкология желудка;
- чрезмерно быстрое потребление пищи;
- язва желудка.
Жгучая болезненность может быть спровоцирована потреблением внутрь кислых или соленых продуктов, развитием гастрита или панкреатита.
Резкая боль в животе сразу после еды появляется в таких ситуациях:
- потребление некачественных продуктов;
- воспаление червеобразного отростка;
- открывшаяся язва желудка;
- острое пищевое отравление;
- протекание инфекционных процессов;
- обострение гастрита;
- панкреатит.
На этиологический фактор может указать локализация болевых ощущений:
- боли в верхней части живота или в области пупка возникают при воспалительном поражении желудка или 12-перстной кишки;
- в подвздошной зоне с иррадиацией на правое подреберье говорят о желчнокаменной болезни, воспалении желчевыводящих протоков или желчного пузыря;
- «под ложечкой» и под ребрами — признак язвы ДПК или желудка.
Примечательно, что если боль появляется незамедлительно после трапезы или примерно через час, проблема кроется в пищеводе или желудке, а если боли возникают через 2 часа и более, причина аномалии — в кишечнике.
Боли в животе после еды во время вынашивания ребенка чаще всего связаны со смещением органов, расположенных в брюшной полости. Наполнение желудка приводит к их сжатию, что вызывает ноющую болезненность.
Симптоматическая картина расстройства включает множество других клинических проявлений. Крайне редко боль будет выступать в качестве единственного внешнего признака недомогания. Клиника носит сугубо индивидуальный характер, что обуславливается влиянием того или иного этиологического фактора.
Болезненность может носить различный характер:
- колющий;
- тупой;
- режущий;
- стреляющий;
- интенсивный или слабый;
- ноющий или резкий;
- умеренный или схваткообразный.
В большинстве ситуаций боли внизу живота после еды проявляются в сопровождении таких признаков:
- повышение температурных показателей;
- постоянная тошнота, заканчивающаяся рвотой;
- чувство распирания живота;
- проблемы с опорожнением кишечника;
- присутствие примесей крови, слизи или гноя в фекалиях;
- слабость и общее недомогание;
- метеоризм;
- быстрая утомляемость;
- вздутие живота;
- изжога и отрыжка с неприятным запахом;
- зловонный запах изо рта;
- трудности с проглатыванием твердой пищи;
- повышенное потоотделение;
- приобретение кожей бледного оттенка или желтого цвета (при поражении печени);
- урчание в животе;
- тяжесть и переполненность желудка;
- снижение или полное отсутствие аппетита;
- белый или желтый налет на языке;
- снижение трудоспособности;
- урчание в кишечнике;
- снижение массы тела;
- приступы головной боли и головокружения;
- расстройство сна;
- икота;
- эмоциональная нестабильность.
Это далеко не вся симптоматика, которая может развиваться на фоне болевых ощущений в животе сразу или через некоторое время после потребления пищи. Клиническая картина диктуется этиологическим фактором, отличаться может лишь интенсивность симптомов у детей и взрослых.
Выяснить причины появления болей после еды у ребенка или взрослого и назначить наиболее эффективное лечение может только врач-гастроэнтеролог.
На фоне существования широкого разнообразия предрасполагающих факторов процесс постановки правильного диагноза должен носить только комплексный подход. Первый этап диагностирования состоит из манипуляций, которые выполняются непосредственно клиницистом:
- ознакомление с историей болезни — для определения влияния патологического фактора;
- изучение жизненного анамнеза — для уточнения воздействия предрасполагающих источников, имеющих физиологическую основу;
- глубокое прощупывание и простукивание передней стенки брюшины;
- измерение показателей температуры и пульса, частоты сердечного ритма и кровяного тонуса;
- детальный опрос больного — даст возможность врачу составить полную симптоматическую картину, определить локализацию и характер боли, что может указать на базовое заболевание.
Лабораторные исследования:
- общеклинический анализ крови;
- микроскопическое изучение каловых масс;
- бактериальные пробы;
- иммунологические тесты;
- ПЦР-диагностика;
- биохимия крови.
С точностью определить этиологический фактор, ставший провокатором появления болевых ощущений в животе после приема пищи, могут такие инструментальные процедуры:
- гастроскопия;
- рентгенография ЖКТ с контрастным веществом;
- ультрасонография органов брюшной полости;
- колоноскопия;
- ректороманоскопия;
- эндоскопическая биопсия;
- ФЭГДС;
- КТ и МРТ.

Колоноскопия
В некоторых случаях недомогание может стать следствием протекания патологий, не связанных с органами пищеварительной системы, поэтому гастроэнтеролог направляет пациента на дополнительное обследование к специалистам из других областей медицины, например, к кардиологу или пульмонологу.
Когда у человека возникают боль в животе, тошнота и рвота после еды, применяются консервативные терапевтические методы для их устранения. Лечащий врач в индивидуальном порядке, опираясь на базовое заболевание, общее состояние, степень выраженности недомогания и возраст больного, составит наиболее эффективную тактику терапии:
- применение медикаментов;
- диетотерапия;
- курс лечебной гимнастики;
- аппаратный, ручной или водный массаж живота;
- нетрадиционные средства медицины.
В большинстве случаев пациентам предписывают:
- антибактериальные средства;
- анальгетики и спазмолитики — для купирования боли;
- НПВП;
- иммуномодуляторы;
- медикаменты для устранения сопутствующей симптоматики, такой как запор и диарея, тошнота и рвота, вздутие живота и метеоризм, высокая температура и др.;
- минерально-витаминные комплексы.
Самые действенные лекарства:
- «Омепразол»;
- «Ультоп»;
- «Гастал»;
- «Папаверин»;
- «Фестал»;
- «Алмагель»;
- «Лансазол»;
- «Мотилиум»;
- «Мезим Форте»;
- «Панкреатин»;
- «Креон»;
- «Бесалол».
Не менее эффективно лечение при помощи физиотерапии:
- ультразвук;
- электрофорез;
- фонофорез;
- прогревания;
- иглорефлексотерапия;
- магнитотерапия;
- дарсонвализация;
- УВЧ;
- индуктотермия;
- диадинамотерапия.

Диадинамотерапия
Не запрещается применять после консультирования с врачом народные средства медицины. В домашних условиях можно готовить лекарственные напитки, предназначенные для перорального приема на основе таких составляющих:
- ягоды рябины и черники;
- полевой хвощ;
- подорожник;
- календула;
- репейник;
- мелисса;
- мята;
- крушина;
- лепестки розы;
- зверобой;
- полынь;
- сушеница;
- липа;
- крапива;
- семена льна и укропа;
- шиповник;
- тысячелистник;
- ромашка;
- валериана.
Невозможно полностью избавиться от болей в животе после трапезы, не вылечив базовую патологию.
На сегодняшний день не существует специально разработанных профилактических мероприятий, чтобы предупредить боль в животе после завтрака или другого потребления пищи.
Вероятность возникновения недомогания можно снизить при помощи соблюдения следующих несложных правил:
- полный отказ от пагубных пристрастий;
- ведение в меру активного образа жизни;
- правильное и полноценное питание;
- постоянное повышение сопротивляемости иммунитета;
- контроль над массой тела;
- избегание эмоционального истощения;
- прием медикаментов строго по предписанию клинициста;
- раннее выявление и лечение любых расстройств, которые могут привести к возникновению боли.
Не стоит забывать о регулярном профилактическом осмотре в медицинском учреждении с посещением не только гастроэнтеролога, но и других врачей не реже чем 2 раза в год.
Боль в животе после трапезы без проблем поддается консервативной терапии — пациентов часто ждет благоприятный прогноз. Игнорирование или самостоятельное устранение боли может усугубить проблему, а отказ от врачебной помощи неизбежно вызовет прогресс основного заболевания. Совокупность таких оплошностей опасна негативными последствиями, вплоть до смертельного исхода.
Источник

