После жирного болит правый бок что принять
Когда появляются жалобы на то, что после еды болит правый бок – это уже вполне веское обстоятельство для незамедлительного обращения к врачу. Болезненный синдром с локализацией под ребрами справа, усиливающийся после приема пищи может свидетельствовать о патологических процессах, протекающих в любых внутренних органах. Но чаще всего причиной его являются все же заболевания системы пищеварения.

Причины боли
В медицинской практике принято классифицировать виды боли в боку по видам оказания помощи: неотложная боль, то есть требующая немедленного обезболивания и вмешательства врача, и терапевтическая боль, то есть, когда пациент нуждается в длительном лечении.
Второй вид болезненности обычно носит хронический характер, угрозы жизни при этом не существует, и срочности для кардинальных медицинских мер нет.
При неотложной боли резко повышается до максимума уровень угрозы жизни пациента и возникает необходимость экстренной медицинской помощи.
Итак, причины экстренного типа болей справа могут возникнуть на фоне острых форм таких заболеваний, как:
- Панкреатит;
- Дуоденит;
- Холецистит (с камнями в полости или без них);
- Дискинезия желчных путей;
- Холангит;
- Бульбит;
- Гастрит.
Все эти же заболевания, но в хронической форме течения будут служить причиной болевой синдром справа после приема пищи терапевтического вида.
Также любой патологический процесс в таком органе, как печень, поджелудочная железа, желчный пузырь и желудок может вызывать правостороннюю боль в период после пищепринятия, в подреберной области.
Характер болей
Своими характерными особенностями боль в правом боку будет зависеть напрямую от заболевания, которое диагностируется на данный период у пациента.
В качестве сопутствующих симптомов обычно выступают тошнота, периодическая рвота, горечь во рту, чувство тяжести в желудке, и так далее.
Хронический панкреатит сам по себе может вызывать болезненность в левом подреберье, но в случаях, когда отмечается воспаление органа со стороны головки, то боль локализуется справа и пациент с полной уверенностью утверждает, что после еды болит правый бок под ребрами. Более того, этот синдром может распространяться в область поясницы.
Дуоденит относится к заболеваниям двенадцатиперстной кишки. При нем наблюдаются и отмечаются ноющие боли справой стороны, под ребрами, отдающие в подлопаточную область спины. Сопровождаться эти боли могут сильной одышкой, тошнотой, изжогой, потливостью, кишечным расстройством, общим тремором и слабостью.
При хроническом холецистите боль в боку носит тупой и распирающий характер. Болезненность может нарастать в течение 24 часов и сопровождаться горечью в ротовой полости, тошнотой, при которой рвота не приносит облегчения. При обострении заболевания боль становится острой, резкой и сильной. Подобный вид болезненности может распространяться далеко назад, например, в плечевую область или под лопатку.

Дискинезия желчевыводящих путей так же может провоцировать жалобы пациентов на то, что после еды болит в правом боку. Боли при этом носят тупой и ноющий характер или же отличаются своей резкостью и остротой, в зависимости от того, какого характера заболевание – в форме обострения или же хроническое течение. Учащенное сердцебиение, жидкий стул, вздутие живота, тошнота будут указывать еще и на воспалительный процесс, протекающий в желчных протоках, то есть развитие холангита.
Бульбит, заболевание, сутью которого является воспалительный процесс в двенадцатиперстной кишке. При бульбите практически никогда боль в боку не бывает резкой и схваткообразной. В основном в период после принятия пищи пациент может ощущать ноющую тупую правостороннюю боль в боку под ребрами и в середине живота (в околопупочном отделе). Характерной особенностью данного заболевания является и то, что боль в правом боку возникает только спустя 1,5-2 часа после приема пищи.
Гастрит так же характеризуется в своей клинической картине достаточно интенсивными правосторонними болями в области под ребрами, причем возникающими уже по истечению двух часов после еды. Но, в отличие от боли при бульбите, гастритная боль справой стороны проявляется нередко и утром, после пробуждения, натощак. Одним из главных сопровождающих гастрит симптомов является отрыжка с кислым привкусом.
Когда после кашля болит правый бок под ребром, это может указывать на проблемы с печенью, желчным пузырем или поджелудочной железой. Во время кашлевого процесса, происходит перенапряжение мышц брюшной полости и может обостряться воспалительный процесс во внутренних органах.
Лапароскопия – хирургическая операция, которую нередко сегодня проводят в области гинекологии, а также гастроэнтерологии. Если у пациента есть жалобы на то, что после лапароскопии болит под правым ребром, скорее всего, это «издержки» этой процедуры. В постоперационный период данного вида боли считаются вполне нормальным явлением, если, безусловно, это не экстренного типа болезненность.
Диагностика
Для того, чтобы избавиться от боли в правом боку, которая наступает после приема пищи, очень важно обратиться к врачу за установлением точного диагноза. То есть, выявить причину болезненного синдрома.
Врач в процессе диагностирования сначала проводит визуальный и тактильный осмотр пациента – осмотр и пальпация. Также диагностические мероприятия включают в себя оценку глазных склер, состояния кожных покровов и обычного рациона питания пациента.
После этого врач направляет на лабораторные исследования мочу и кровь пациента, дает направление на биологическое исследование слизистых оболочек кишечника и желудка (берутся пробы желудочного сока, желчи, содержимого кишечника), на ультразвуковое исследование органов брюшной полости.
После того, как диагноз установлен, назначается соответствующая терапия.
Лечение
Все терапевтические мероприятия боли в правом подреберье будут для каждого пациента разные, согласно индивидуальным особенностям и причинам развития этого синдрома.
Чтобы снять спазмолитическую боль, конечно же, применяются препараты из группы спазмолитиков с обезболивающим эффектом.
А для устранения непосредственно причинного фактора – назначаются лекарства, которые подбираются лечащим врачом, наряду с разработкой индивидуальной схемы приема этих средств.
Например, для устранения камней из желчного пузыря может быть назначена лекарственная терапия, для растворения этих камней. Но, если в течение года камни не исчезают, врач предлагает хирургические методы их удаления.

При дискинезии желчевыводящих путей обычно применяются лекарственные средства с желчегонным эффектом из разряда спазмолитиков.
Практически всегда, когда болит правый бок после еды врач настоятельно рекомендует изменить рацион питания и придерживаться строгой диеты. При этом должен быть снижен объем не только порций, но и употребляемых калорий, исключены жирные блюда, консервация, алкоголь, копчености и газированные напитки.
Профилактика
Наверняка все знают, что профилактировать любую болезнь гораздо легче, чем потом ее лечить. Чтобы предотвратить болезненность в боку после приемов пищи, следует придерживаться простых правил:
- Не переедать и придерживаться здорового питания.
- Следить за набором веса и контролировать его.
- В случае склонности к ожирению – придерживаться низкокалорийной диеты.
- Пить достаточное количество минеральной воды – до 2 л в сутки.
- Не отказываться от умеренных физических нагрузок, не забывать про утреннюю гимнастику.
- Отказаться от употребления алкоголя вообще.
- Контролировать уровень холестерина в крови.
Соблюдая эти нехитрые правила высок уровень вероятности того, что болезненности в боку после еды человек вообще никогда испытывать не будет.
Источник
Организм человека — уникальная система, которая имеет способность к самовосстановлению. Однако если «изнашивать» организм вредной пищей (жаренья, копчености, соленья и пр.), вредными пристрастиями (алкоголь, табак, наркотики), то он начнет давать сбои, которые проявляются в первую очередь болезненными ощущениями в области правого подреберья после еды.
В случае если данный симптом будет проигнорирован человеком, изредка возникающая боль приобретет постоянный характер, что послужит указанием на развитие серьезных патологий, лечение которых может быть весьма и весьма сложным.
Основные заболевания
Далее мы рассмотрим ряд заболеваний, одним из признаков которых выступает боль в правом подреберье, возникающая после приема пищи, характерные черты и методы их диагностики и лечения.
Как правило, болит под ребрами справа при патологиях в печени, желчном пузыре. Иногда симптом указывает на проблемы с головкой поджелудочной железой, органами ЖКТ.
Гепатит
Гепатит — общее название патологий, характеризующихся воспалением тканей печени.
По тому, каковы причины развития болезни, гепатиты классифицируют на:
- вирусный (A, B, C, D, E, F, G);
- токсический (причины развития: воздействие алкоголя, лекарственных средств, токсических веществ);
- аутоиммунный;
- лучевой (причины развития — воздействие радиацией).
По характеру течения болезни выделяют острый и хронический гепатиты.
По клиническим проявлениям патология делится на желтушную, безжелтушную и субклиническую формы.
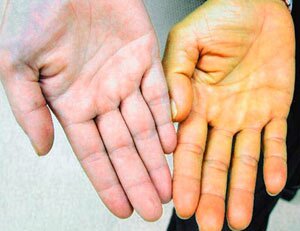
Характерной чертой данной печеночной патологии является длительное отсутствие клиники. Лишь с развитием болезни появляются первые признаки, такие, как тянущая тупая боль в правом подреберье, возникающая после еды, непереносимость жирных блюд и увеличение объема печени.
Кроме болезненности, ощущаемой в правом боку под ребрами, пациенты нередко отмечают:
- приобретение кожей и склерами глаз яркого желтого оттенка (при желтушной и субклинической формах);
- сильный кожный зуд;
- чувство тошноты, которое сопровождает отрыжка с горьким привкусом;
- потемнение мочи;
- осветление каловых масс;
- повышение субфебрильной температуры;
- слабость и утомляемость.
При более тяжелом течении патологии симптоматика становится ярче, боль в правом боку в подреберье возникает не только после еды, но и при физической активности.
При появлении тянущей боли в боку, в частности в правом подреберье, тем более при проявлении других симптомов гепатита, человеку необходимо обратиться за консультацией к терапевту, который, на основании результата личного осмотра и клинических анализов определит дальнейшую тактику ведения пациента. Чаще всего больного направляют для дальнейшего лечения к инфекционисту, гастроэнтерологу и гепатологу.
Подтвердить наличие гепатита возможно при помощи:
- клинических исследований крови;
- исследовании крови на маркеры гепатита;
- УЗИ печени;
- биопсии печени.
Лечение острого гепатита должно проводиться только в стационарных условиях! Также должны быть исключены прием алкоголя и лекарственных препаратов, оказывающих токсическое воздействие на печень.
В ходе лечения пациенту рекомендовано соблюдение специальной диеты и полу-постельного режима.
Также назначают такие гепатопротективные препараты, как:
- Легалон;
- Карсил;
- Цеанидалон;
- Эсенциале и пр.
В лечении гепатита хорошо себя зарекомендовали кислородотерапия, оксигенобаротерапия.
Терапия аутоиммунного гепатита проводится также при помощи кортикостероидов и иммунодепрессантов.
Синдром Жильбера
 Другое название у данной патологии — конституциональная печеночная дисфункция или семейная негемолитическая желтуха. Это заболевание является наследственным и врожденным. Характеризуется высоким содержанием в крови билирубина.
Другое название у данной патологии — конституциональная печеночная дисфункция или семейная негемолитическая желтуха. Это заболевание является наследственным и врожденным. Характеризуется высоким содержанием в крови билирубина.
Чаще всего течение болезни бессимптомное или же проявляет она себя незначительными признаками, такими, как слабое окрашиванием кожи, слизистых и склер в желтый цвет. Нередко при проявлении болезни пациент жалуется на то, что болит спереди под правыми ребрами, особенно после употребления жирной или острой еды.
К другим проявлениям синдрома можно отнести:
- астению, головокружения;
- нарушение режима сна;
- нарушение аппетита;
- привкус горечи во рту;
- отрыжку, возникающую после еды и имеющую горький привкус;
- чувство жжения в загрудинном пространстве;
- чувство тошноты, иногда заканчивающееся рвотой;
- расстройства функций кишечника (запоры, диарея);
- метеоризм;
- увеличение печени.
Диагностика:
- осмотр;
- пальпация;
- исследование крови (клиническое, биохимическое);
- коагулограмма;
- анализ ДНК гена, который ответственен за появление патологи;
- анализ на маркеры гепатита;
- УЗИ органов брюшины;
- КТ;
- биопсия печени;
- эластография.
Лечение патологии включает в себя полный отказ от курения и потребления алкоголесодержащих напитков, соблюдение специальной диеты, исключающей жирные, жареные, копченые и острые блюда.
Также при наличии желтухи больному рекомендуется прием лекарственных препаратов следующих групп:
- барбитураты;
- желчегонные;
- гепатопротекторы;
- энтеросорбенты.
Часто назначают лекарственные средства, которые приводят в норму функции желчного пузыря.
Для разрушения билирубина прибегают к фототерапии, которая, чаще всего, проводится при помощи синих ламп.
Холецистит
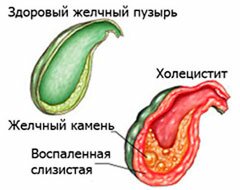 Заболевание характеризуется воспалением желчного пузыря с последующим образованием в нем камней. Основными признаками является боль в животе, в боку, преимущественно в правом подреберье. Болит в боку, чаще всего, после употребления в пищу жирных и жареных продуктов, а также копченостей. Кроме того наблюдается повышение субфебрильной температуры и слабость.
Заболевание характеризуется воспалением желчного пузыря с последующим образованием в нем камней. Основными признаками является боль в животе, в боку, преимущественно в правом подреберье. Болит в боку, чаще всего, после употребления в пищу жирных и жареных продуктов, а также копченостей. Кроме того наблюдается повышение субфебрильной температуры и слабость.
К дополнительным признакам развития холецистита относятся:
- кожный зуд;
- функциональные расстройства кишечника;
- головные боли;
- привкус горечи и металла во рту;
- отрыжка;
- повышенное газообразование и вздутие живота.
Диагностика холецистита включает в себя:
- клинические исследования крови;
- микроскопическое исследование желчи;
- холецистографию;
- УЗИ желчного пузыря;
- эндовидеоскопию.
Лечением холецистита должен заниматься только специалист гастроэнтеролог. Терапия заключается в поддержании больным специального режима питания, исключения из рациона жирной и острой пищи, соблюдении постельного режима. Также больному назначают антибактериальные препараты, спазмолитические и желчегонные средства, лекарства, которые способствуют нормализации двигательных функций желчного пузыря.
В период ремиссии при хроническом течении патологии нередко советуют проведение тепловых физиопроцедур на область подреберья.
В случае неэффективности лечения проводят экстренную резекцию желчного пузыря.
Желчекаменная болезнь
Представляет собой патологию, для которой характерно образование камней в желчном пузыре и/или желчных протоках.
Болезнь классифицируют на следующие формы:
- латентная, протекающая бессимптомно;
- хроническая болевая;
- хроническая рецидивирующая, при которой отмечается периодическое возникновение резкой боли в правом боку (в подреберье), тошнота горькая отрыжка;
- диспепсическая;
- стенокардитическая, при которой болевой синдром локализован в грудине в области сердца.
По тяжести течения заболевания выделяют:
- легкую форму, при которой приступы колики возникают не чаще 5 раз в год, при этом все остальное время самочувствие больного оценивается, как удовлетворительное;
- среднетяжелую форму, при которой количество приступов колики составляет 6-12 раз в год;
- тяжелую форму, характеризующуюся возникновением приступов желчной колики каждые 4-7 дней.
Нередко единственным признаком заболевания выступает пожелтение склер глаз, слизистых и кожного покрова.
Типичным для болезни является колика, симптомами которой выступают:
- внезапная боль в эпигастриальной области и в правом подреберье;
- ноющая боль в боку, усиление которой происходит после еды, в основном при употреблении острых, жирных блюд и копченостей. Данный симптом характерен для хронической формы патологии;
- гипертонус мышц живота, болезненность при касании живота;
- метеоризм, чувство тошноты, частая отрыжка;
- обильная, частая и неукротимая рвота;
- слабость;
- повышение субфебрильной температуры до 38°С;
- кожный зуд;
- расстройство стула в виде частой диареи (до 10-12 раз в сутки).
Диагностика заболевания заключается в изучении личного и семейного анамнеза, осмотре пациента. Также проводится ряд лабораторных и инструментальных диагностических методов:
- ОАК;
- биохимический анализ крови;
- анализ на маркеры гепатита;
- анализ мочи;
- копрограмма;
- УЗИ;
- ЭГДС;
- рентгенография;
- холангиопанкреатография ретроградная;
- холецистоангиография;
- КТ и МРТ.
Лечением патологии занимается врач-гастроэнтеролог, который, на основании результатов диагностики, определяет тактику терапии. Как правило, для лечения прибегают к следующим методам:
- назначение диетического питания;
- назначение препаратов желчных кислот;
- применение лекарств, помогающих в питании и защите тканей печени;
- терапия антибактериальными препаратами;
- хирургическое вмешательство.
Панкреатит
Воспаление поджелудочной железы.
Болит в правом боку под ребрами лишь при панкреатите, который развился в головке поджелудочной железы.
Первым симптомом развития панкреатита в головке поджелудочной железы, является боль в правом боку. Характер болевого синдрома абсолютно разный: от тянущего, тупого до острого, постоянного. Чаще всего больные отмечают, что боль возникает через 1,5-3 часа после приема пищи, но, случается, что болезнь проявляется сразу после еды.
К другим проявлениям панкреатита можно отнести:
- резкое снижение аппетита;
- газообразование и вздутие;
- обильная и частая диарея или стойкие запоры;
- зловонность каловых масс;
- резкое похудание;
- чувство жажды;
- сухость слизистой рта.
Для того чтоб определить наличие панкреатита, в первую очередь проводят дифференциальную диагностику с онкологическими заболеваниями, желчекаменной болезнью, язвой желудка, 12-перстной кишки, энтеритом и прочими патологиями органов ЖКТ.
Диагностика патологии включает также:
- клинический анализ крови;
- общий анализ мочи;
- эхотомографию;
- УЗИ;
- КТ;
- гастроскопию;
- дуоденорентгенографию;
- радиоизотопное сканирование.
Лечение патологии производится следующими методами:
- соблюдение диетического питания;
- прием анальгетиков и спазмолитиков;
- терапия ферментными препаратами, витаминными комплексами.
Редко прибегают к хирургическому вмешательству.
Язва желудка
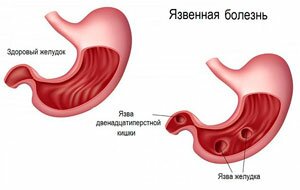 Хроническое заболевание, характеризующееся образованием язвенных дефектов на слизистой. При образовании язвы на правой стороне желудка, патология проявляет себя болевыми ощущениями в правой стороне живота, преимущественно под ребрами спереди. Боль носит ноющий, тупой характер. Причины усиления боли — физическая активность, употребление в пищу острых блюд или алкоголя.
Хроническое заболевание, характеризующееся образованием язвенных дефектов на слизистой. При образовании язвы на правой стороне желудка, патология проявляет себя болевыми ощущениями в правой стороне живота, преимущественно под ребрами спереди. Боль носит ноющий, тупой характер. Причины усиления боли — физическая активность, употребление в пищу острых блюд или алкоголя.
Кроме болевого ощущения больные отмечают следующие симптомы:
- изжогу;
- тошноту;
- снижение или полное отсутствие аппетита;
- метеоризм;
- отрыжку с горьким или кислым привкусом;
- расстройства кишечника;
- налет на языке;
- интенсивное потоотделение, особенно в ладонях.
Диагностика язвы производится при помощи:
- общего анализа крови, мочи, кала;
- анализа кала на скрытую кровь;
- ФЭГДС;
- исследования ультразвуком печени, желчного пузыря и поджелудочной железы;
- рентгенографии;
- мониторинга pH желудочного сока в течение суток и pH-метрии.
Лечением язвы желудка занимается гастроэнтеролог. Чаще всего терапия проводится при помощи:
- антибиотиков;
- препаратов, повышающих защиту слизистой желудка;
- антисекреторных препаратов;
- спазмолитиков;
- пробиотиков.
При осложнениях и неэффективности медикаментозной терапии проводится хирургическое вмешательство.
Бульбит
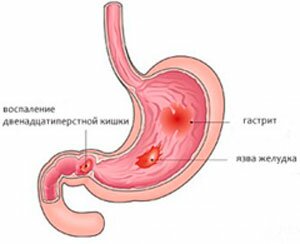 Заболевание, характеризующееся воспалением слизистой 12-перстной кишки, а именно ее луковицы.
Заболевание, характеризующееся воспалением слизистой 12-перстной кишки, а именно ее луковицы.
Бульбит разделяют на виды:
- катаральный;
- гиперпластический;
- атрофический;
- эрозивный;
- поверхностный;
- очаговый;
- диффузный;
- язвенный;
- геморрагический.
Главным признаком воспалительного процесса является тупая или острая боль, локализованная в подложечной области и иррадиирующая в подреберье, бок или пупок. Как правило, данная область болит через 1,5-2 часа после еды, а также в ночное время суток.
К другим проявлениям патологии относятся:
- горечь во рту;
- отрыжка после еды;
- тошнота;
- чрезмерная утомляемость;
- головные боли;
- расстройство сна;
- повышение потоотделения;
- расстройства нервные.
Определить наличие патологии можно только при помощи фиброгастродуоденоскопии.
Лечение бульбита определяется врачом-гастроэнтерологом и включает в себя:
- диетическое питание;
- прием антибиотиков;
- нормализация образа жизни;
- прием лекарственных препаратов, которые способствуют нормализации функций желудка и 12-перстной кишки.
Синдром раздражённого кишечника
Расстройство функций кишечника, при котором дискомфорт и болевые ощущения связаны с опорожнением кишечника, изменениями стула.
Патологию классифицируют на:
- СРК с диареей, при котором преобладает выделение жидкого стула;
- СРК с запорами, при котором очень плотный стул составляет более четверти всех опорожнений;
- смешанный вид.
Заболевание характеризуется возникновением боли в животе, в том числе и в правом подреберье. Как правило, болезненность проходит после опорожнения кишечника, но ненадолго. Часто болевой синдром сопровождается метеоризмом, стойким запором или поносом.
К другим проявлениям заболевания относят:
- ощущение кома в горле;
- боль в эпигастрии;
- учащенное сердцебиение;
- частое мочеиспускание;
- потеря массы тела;
- сухость слизистой рта;
- слабость, утомляемость.
Иногда пациенты жалуются на то, что у них болит голова, а также мышцы и суставы.
Диагностика патологии производится при помощи:
- лабораторных исследований крови и кала;
- ЭГДС;
- УЗИ органов малого таза и брюшной полости;
- колоноскопии;
- ирригоскопии;
- электрогастроэнтерографии;
- манометрии.
Лечение СРК включает в себя медикаментозную терапию, соблюдение диеты, нормализацию образа жизни, иногда психотерапию.
Описанные выше причины возникновения боли в правом подреберье (причем, список заболеваний далеко не полный) говорит о том, что этот симптом указывает на необходимость скорейшего обращения за медицинской помощью. Только своевременное обращение к специалисту, точная диагностика и адекватное лечение помогут избежать развития осложнений, которые могут нанести колоссальный вред организму.
Источник


