После резекции желудка болит
Как правило, эти операции выполняют при язвенной болезни или раке желудка. В редких случаях желудок удаляют полностью. Гастрэктомия и резекция желудка могут приводить к ряду осложнений различной тяжести — от простой неспособности съедать сразу много пищи из-за утраты резервуарной функции желудка до тяжелого демпинг-синдрома и выраженных нарушений всасывания.
Демпинг-синдром
Патогенез. Демпинг-синдром возникает из-за отсутствия привратника, который в норме регулирует эвакуацию желудочного содержимого.
- При раннем демпинг-синдроме гиперосмолярное содержимое тонкой кишки способствует поступлению воды в просвет кишки, стимулирует ее перистальтику и выброс в кровь вазоактивных веществ — серотонина, брадикинина, нейротензина, вещества Р, ВИП. Больного беспокоят схваткообразные боли в животе, понос, потливость, тахикардия, перебои в работе сердца, дурнота, артериальная гипотония. Ранний демпинг-синдром обычно проявляется в пределах часа после еды.
- При позднем демпинг-синдроме всасывание после приема пищи большого количества глюкозы приводит к резкому выбросу в кровь инсулина с последующим падением уровня глюкозы. Характерны тахикардия, дурнота, потливость, возникающие через 1—3 ч после еды.
Диагностика. Для постановки диагноза обычно достаточно характерных симптомов у больного, перенесшего операцию на желудке.
Лечение. Рекомендуется принимать пищу небольшими порциями 6—8 раз в день. Чтобы уменьшить всасывание глюкозы, ограничивают количество углеводов. Могут помочь средства, подавляющие перистальтику кишечника, например дифеноксилат или лоперамид. В редких случаях требуется повторная операция.
Рецидив язвенной болезни
Патогенез. Рецидивные язвы почти всегда располагаются на слизистой тонкой кишки, прилежащей к анастомозу (двенадцатиперстной кишки при резекции по Бильроту I и тощей кишки — при резекции по Бильроту II). Появлению таких язв способствуют те же факторы, что и при изначальной язвенной болезни. Рецидив язвы после операции ставит под сомнение качество проведения самой операции. Следует учитывать также возможность гиперхлоргидрии (гастринома или неполное удаление антрального отдела).
Диагностика. Рецидив язвы обычно проявляется болями в животе; иногда они похожи на обычную боль при язвенной болезни, иногда нет. Обычно боль уменьшается после еды, но у некоторых больных может усиливаться. Как и при собственно язвенной болезни, возможны кровотечение, обструкция и перфорация стенки кишки. Диагноз подтверждают с помощью эндоскопии. Так как в месте анастомоза ЖКТ деформируется, специалист, проводящий эндоскопию, должен быть особенно внимателен при осмотре складок и борозд вблизи анастомоза. При обнаружении рецидива язвы необходимо как минимум определить уровень гастрина сыворотки натощак. Методы, обычно используемые для оценки секреции соляной кислоты, из-за потерь кислоты через широкое отверстие анастомоза могут быть неприменимы. Если величина базальной секреции соляной кислоты превышает 60% от максимальной секреции, это может указывать на гастриному или гиперхлоргидрию, обусловленную другими причинами, однако и при меньшем показателе гиперхлоргидрию исключить нельзя.
Лечение. Стандартного лечения, применяемого при язвенной болезни, может быть достаточно. Некоторым больным требуется длительный прием антисекреторных средств. Если медикаментозное лечение не помогает, показана повторная операция. При гиперхлоргидрии может потребоваться более специализированное лечение.
Нарушения питания и обмена веществ
Патогенез
Потеря веса, обычная после операций на желудке, обусловлена несколькими причинами. Во-первых, после операции уменьшается резервуарная функция желудка, что ограничивает количество пищи, которое больной может съесть за один раз. Во-вторых, при наличии демпинг-синдрома больной может сам сокращать количество съедаемой пищи, чтобы избежать неприятных ощущений. Таким образом, нарушения всасывания могут усугубить потерю веса.
Причины нарушения всасывания разнообразны
- При сниженной секреции соляной кислоты нарушается всасывание железа. При резекциитго Бильроту II «выключение» из пищеварения двенадцатиперстной кишки снижает всасывание железа, кальция и фолиевой кислоты. Поэтому у таких больных могут развиться железодефицитная и фолиеводефицитная анемия, а также признаки нехватки кальция, в частности остеопороз.
- Выключение из пищеварения двенадцатиперстной кишки означает также, что снижается опосредованное пищей высвобождение секретина и холецистокинина. В результате замедляется и ослабляется секреция желчи и панкреатического сока. К тому же пищеварительные ферменты плохо смешиваются с пищей, поскольку им приходится «догонять» ее в ее продвижении по тонкой кишке.
- Может нарушаться всасывание витамина В12. В норме внутренний фактор Касла секретируется обкладочными клетками слизистой желудка в избытке, поэтому само по себе снижение секреции соляной кислоты после операции не может привести к нарушению всасывания витамина В12. Однако у тех, кто перенес резекцию желудка, обычно развивается хронический гастрит — по-видимому, вследствие заброса в желудок содержимого тонкой кишки, — что через несколько лет приводит к атрофии слизистой и гибели обкладочных клеток. Секреция внутреннего фактора Касла уменьшается, и возможны гематологические и неврологические симптомы В12-дефицитной анемии.
Диагностика. Многие проявления нарушений всасывания и обмена веществ, связанных с резекцией желудка, очевидны. Установить причину анемии и подобрать лечение помогает общий анализ крови и определение сывороточных уровней железа, ферритигна и витамина В12. Поскольку кальциевый гомеостаз не нарушен, сывороточный уровень кальция обычно остается нормальным.
Оценить тяжесть нарушений всасывания можно с помощью количественного определения жира в кале. Однако следует помнить, что после операции на желудке даже при отсутствии осложнений уровень жира в кале обычно несколько повышен — до 5—10 г/сут. При макроцитарной или смешанной анемии выявить нарушение всасывания витамина В12, вызванное недостатком внутреннего фактора Касла, можно с помощью пробы Шиллинга. Диагноз подтверждается, если в биоптатах, взятых во время ЭГДС, обнаруживается атрофический гастрит с недостатком обкладочных клеток. В. Лечение. Рекомендуется питаться часто и понемногу, не допуская переполнения оставшейся части желудка. Могут помочь антидиарейные средства. Если на первый план выходит нарушение всасывания жиров, назначают диету с низким содержанием жиров, при необходимости дополняя ее триглицеридами со средне-цепочечными жирными кислотами (для их всасывания не требуются желчные кислоты). При нарушении всасывания жиров показана также эмпирическая терапия тетрациклином.
Синдром приводящей петли
Патогенез. Он развивается после резекции желудка по Бильроту II. Его не следует путать, как это иногда происходит, с синдромом слепой петли, под которым понимается избыточный рост бактерий в слепой петле кишечника или в дивертикуле, что приводит к деконъюгации желчных кислот и нарушению всасывания жиров (разумеется, это может наблюдаться и в приводящей петле).
Синдром приводящей петли вызван стриктурой или перегибом приводящей (проксимальной) петли анастомоза, созданного при резекции желудка по Бильроту И. При этом затрудняется отток жидкости из двенадцатиперстной кишки. Во время еды в ее просвет поступают желчь, панкреатический сок и отделяемое слизистой самой кишки. Если они не могут свободно достичь анастомоза между желудком и тощей кишкой, приводящая петля растягивается, вызывая сильную боль в эпигастрии. Давление в приводящей петле нарастает, и в какой-то момент обструкция устраняется, при этом развивается приступ рвоты, после которой боль стихает.
Диагностика. Сильная боль в животе у больного, перенесшего резекцию желудка по Бильроту II, возникающая во время еды или вскоре после нее и проходящая после рвоты, с высокой вероятностью указывает на синдром приводящей петли. Однако подтвердить диагноз довольно сложно. При сцинтиграфии с 2,6-диметилиминодиуксусной кислотой можно увидеть, как жидкость с изотопом заполняет и растягивает приводящую петлю во время болевого приступа, не поступая ни в желудок, ни в дистальную часть тощей кишки. При эндоскопии можно обнаружить язву анастомоза или стеноз приводящей петли, однако выявить при этом перекрут петли сложно. Иногда перекрут петли можно заметить при рентгенологическом исследовании верхних отделов ЖКТ с барием, кроме того, это исследование позволяет определить длину приводящей петли и ее положение в брюшной полости.
Даже у больных с характерными симптомами диагноз синдрома приводящей петли требует серьезного обоснования и обычно ставится методом исключения.
Лечение. Медикаментозное лечение обычно малоэффективно. Иногда помогает частый прием пищи небольшими порциями. Если выявлена язва анастомоза, назначается соответствующее лечение. Изредка состояние больных со временем улучшается само. Радикальное лечение — хирургическое. Выполняют ревизию приводящей петли, устраняют спайки либо укорачивают петлю и создают анастомоз заново.
Хронический гастрит и рак культи желудка
Патогенез. У больных, после операции может развиться рак культи желудка. Вначале частота этого осложнения оценивалась в 5%, но позднее было показано, что риск намного ниже. Опухоль обычно развивается из слизистой желудка вблизи анастомоза. Патогенез рака культи желудка связывают с неизбежно развивающимся после резекции хроническим гастритом, который у места анастомоза выражен сильнее всего.
Диагностика. Поскольку риск рака культи желудка может быть намного ниже, чем считалось ранее, регулярная эндоскопия в отсутствие симптомов считается нерентабельной и потому не рекомендуется. В то же время врач, наблюдающий больного поел — резекции желудка, должен с вниманием отнестись к любым симптомам или изменениям состояния больного, которые могут указывать на развитие новообразования. Сюда относится появление новых или изменение имеющихся симптомов, в том числе потеря аппетита, рвота, похудание, явное или скрытое желудочно-кишечное кровотечение. В этих случаях показано эндоскопическое исследование с биопсией участка анастомоза.
Источник
Операция гастрэктомии — полное удаление желудка с обоими сальниками, регионарными лимфатическими узлами, заканчивающееся непосредственным соединением пищевода с тощей кишкой. Больной лишается органа механической и химической обработки пищи и внутренней секреции, стимулирующей кроветворные органы (фактор Касла).
Нередким осложнением этой операции является синдром рефлюкс-эзофагита — заброс содержимого тощей кишки в пищевод, раздражение последнего (до образования изъязвления) панкреатическим соком и желчью. Синдром рефлюкса наступает чаще после приема жирной пищи, молока, фруктов и выражается в чувстве острой боли и жжения за грудиной и в подложечной области. Прием раствора соляной кислоты нейтрализует щелочной панкреатический сок и успокаивает боль.
Если синдром рефлюкса держится длительное время, истощает больного, рекомендуется рентгенологическое или эндоскопическое исследование для исключения возможного рецидива болезни. Значительно чаще, чем после резекции желудка, гастрэктомия осложняется синдромом демпинга (смотри ниже).
Анемический синдром после гастрэктомии выражается в нарастающей анемизации (малокровии) с сопутствующими диспепсическими расстройствами. Он является следствием отсутствия фактора Касла, вырабатываемого слизистой оболочкой желудка.
После тотальной гастрэктомии встречаются расстройства и общего характера: плохое самочувствие, астения, прогрессирующее похудание.
Профилактика этих осложнений возможна. Она заключается в строгом соблюдении предписанного больному режима питания и диеты. Перенёсшим тотальную резекцию желудка (через 1,5-3 мес после операции): гипонатриевая, физиологически полноценная диета с высоким содержанием белков, ограничением жиров и сложных углеводов до нижней границы нормы и резким ограничением легкоусвояемых углеводов, с умеренным ограничением механических и химических раздражителей слизистой оболочки и рецепторного аппарата ЖКТ. Исключают стимуляторы желчеотделения и секреции поджелудочной железы. Все блюда готовят в варёном виде или на пару, непротёртыми. Прием пищи 5-6 раз в день небольшими порциями, тщательное пережевывание пищи, принимаемой вместе со слабыми растворами соляной или лимонной кислот. Систематический контроль питания больного по росто-весовому показателю — (масса тела в кг * 100 / рост в см). Величина этого показателя в пределах чисел 33-38 свидетельствует об удовлетворительном характере питания, ниже 33 — о пониженном, выше 38 — о хорошем питании больного. Энергетическая ценность — 2500 — 2900 ккал/сут.
Полная физиологическая реабилитация больных наступает в более поздние сроки — к концу первого года после операции. Психосоциальной реабилитации у части больных мешает мнительность. До операции их тревожил вопрос, сколько вырежут? После операции — как жить без желудка? В результате мнительности они чрезмерно ограничивают питание. Недостаток белковой и растительной пищи ведет к истощению, авитаминозу.
Некоторые больные, наоборот, не выдерживают длительного соблюдения режима питания, нарушают его, переходят на 3-4-разовое питание, систематически не принимают желудочный сок или растворы соляной кислоты. В результате нарушается функция кишечника, проявляется анемизация (малокровие).
Окружающие близкие люди призваны помочь больному предупредить эти осложнения. Ужесточения режима питания, как и пренебрежения им, нельзя допускать. Метод воздействия — доброжелательная беседа с больным о необходимости точного выполнения рекомендаций врача.
В случае трудностей нужно обратиться к онкологам, которые беседу дополнят примерами об аналогичных больных, соблюдавших предписанный режим питания, диету в течение всего назначенного срока, в результате чего наступило восстановление нормального процесса питания и пищеварения, больные вернулись к прежней работе и прежним бытовым условиям питания. На учете в онкологических учреждениях состоит много больных, подвергшихся радикальной операции по поводу рака желудка. Из них более трети живут после операции свыше 5 лет, могут служить примером возможности восстановления нормального питания и здоровья после такой операции, как гастрэктомия. Этими убедительными примерами можно снять повышенную мнительность, боязнь осложнении и убедить в необходимости выполнения режима на весь назначенный срок.
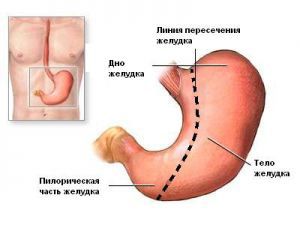
При резекции желудка вместе с опухолью удаляется не весь, а большая часть желудка (3/4 или 4/5) с обоими сальниками и регионарными лимфатическими узлами. Культя желудка обычно соединяется с тощей кишкой. В результате операции организм лишается основных зон моторной и секреторной функций желудка и выходного отдела его, регулирующего поступление пищи из желудка в кишечник по мере ее обработки. Создаются новые анатомо-физиологические условия для пищеварения, ведущие к ряду патологических состояний, связанных с оперативным вмешательством, и являющиеся его следствием.
Появляются болезненные симптомы, называемые синдромом демпинга (синдром сброса). Недостаточно обработанная пища из желудка попадает непосредственно в тощую кишку большими порциями. Это вызывает раздражение начального отдела тощей кишки. Сразу же после еды или во время ее возникают чувство жара, приступ сердцебиения, потливость, головокружение до обморока, резкая общая слабость. Эти явления вскоре (через 15-20 мин) после принятия горизонтального положения постепенно проходят. В других случаях тошнота, рвота и боли спастического характера наступают через 10-30 мин после еды и длятся до 2 часов. Они — результат быстрого продвижения пищи по петле тощей кишки и выключения из пищеварения двенадцатиперстной кишки. Непосредственной опасности для жизни демпинг-синдром не представляет, но пугает больных и омрачает их существование, если не принимать необходимых профилактических мер. Диета должна содержать поменьше углеводов (картофель, сладости) и побольше белковых и жировых продуктов. Иногда назначают за 10-15 мин до еды 1-2 столовых ложки 2 % раствора новокаина.
Недостаточность моторной функции желудка можно восполнить тщательным пережевыванием пищи, медленной едой; секреторную функцию желудка можно урегулировать приемом во время еды желудочного сока или растворов соляной, лимонной кислот. При отсутствии привратникового отдела желудка необходимо назначить дробное питание с приемом пищи 5-6 раз в сутки.
Больной и родственники при выписке из стационара получают подробный инструктаж о диете и режиме питания. Их не надо забывать. Рекомендуется гипонатриевая (ограничение соли), физиологически полноценная диета с высоким содержанием белков, нормальным содержанием сложных и резким ограничением легкоусвояемых углеводов, нормальным содержанием жиров. В ней должно быть ограничено содержание механических и химических раздражителей слизистой оболочки и рецепторного аппарата ЖКТ (соления, маринады, копчения, консервы, горячие, холодные и газированные напитки, алкоголь, шоколад, пряности и т.д.), максимально уменьшено содержание азотистых экстрактивных веществ (особенно пуринов), тугоплавких жиров, альдегидов, акролеинов. Исключают сильные стимуляторы желчеотделения и секреции поджелудочной железы, а также продукты и блюда, способные вызвать демпинг-синдром (сладкие жидкие молочные каши, сладкое молоко, сладкий чай, горячий жирный суп и др.). Все блюда готовят в варёном виде или на пару, протёртыми. Энергетическая ценность — 2800 — 3000 ккал/сут. Особое внимание больной должен уделять значению медленного приема пищи с тщательным пережевыванием ее, систематичности и обязательности приема растворов соляной кислоты. Для предохранения зубной эмали от разрушающего действия на нее соляной кислоты обычно рекомендуют больным готовить для себя слабые растворы ее во фруктовом соке или морсе. На 1 л фруктового морса — 1 столовая ложка 3 % раствора хлористо-водородной (соляной) кислоты. Этот подкисленный морс принимать глотками во время еды. Это безвредно для зубов и приятно. При соблюдении режима питания, диеты, систематического приема раствора соляной кислоты полная реабилитация больного с восстановлением трудоспособности наступает в ближайшие 4-6 мес.
Если симптоматика патологии желудка наступает спустя длительное время после операции, надо думать о возможном рецидиве злокачественной опухоли. Светлый промежуток от момента радикальной операции до появления признаков рецидива рака в культе желудка обычно продолжается 2-3 г.; для рецидива после тотальной гастрэктомии (в области анастомоза с пищеводом) — один год.
Ноющая боль в подложечной области, связанная с приемом и характером пищи, отрыжка, рвота является показанием для направления больного на внеочередной осмотр онколога, исследования его рентгенологически и эндоскопически. Это обязательно и в случаях, когда светлый промежуток значительно меньше.
Источник


