Патофизиология болей в сердце
НЕДОСТАТОЧНОСТИ (лекция N 24)
1. Классификация недостаточности кровообращения.
2. Показатели нарушения гемодинамики.
3. Нарушения ритмической деятельности сердца.
4. Аритмии с патологическим повышением возбудимости миокарда.
5. Нарушения проводимости миокарда — блокады.
6. Виды острой сердечной недостаточности.
7. Хроническая сердечная недостаточность (ХСН).
8. Формы приспособления сердца при ХСН.
Важнейшим типовым понятием является недостаточность кровообращения — неспособность системы кровообращения обеспечить потребность органов и тканей кислородом и субстратами метаболизма.
Понятие патофизиология кровообращения включает в себя понятия сердечной и сосудистой недостаточности.
Недостаточность кровообращения.
/
сердечная недостаточность сосудистая недостаточность
/ /
правожелу- левожелу- гипертензии гипотензии
дочковая дочковая / /
/ / / /
ост- хрони- ост- хрони- ост- хрони- ост- хрони-
рая ческая рая ческая рые ческие рые ческие
Сердечная недостаточность — патологическое состояние, обусловленное неспособностью сердца обеспечить адекватное кровоснабжение органов и тканей кровью, т.е. неспособностью перекачать всю поступающую к сердцу венозную кровь (в отличие от сосудистой недостаточности, которая проявляется недостатком притока к сердцу венозной крови).
Классификация сердечной недостаточности с учетом этиологического фактора:
1) миокардиально-обменная форма сердечной недостаточности при повреждении сердца токсическими продуктами, инфекционными и аллергическими факторами;
2) недостаточность сердечной деятельности от перегрузки, переутомления и развивающихся вторичных изменений;
3) смешанная — при сочетании факторов повреждения и перегрузки.
Сердечная недостаточность (СН) по остроте течения может быть острой и хронической, по месту развития — лево- и правожелудочковой. При левожелудочковой сердечной недостаточности возникает застой крови в малом круге кровообращения и может развиться отек легких, а при правожелудочковой недостаточности — застой крови в большом круге и может быть отек печени.
I. Показатели нарушения гемодинамики:
1) понижение МОС (особенно при острой СН);
2) понижение АД (МО х периферическое сопротивление);
3) уменьшение линейной или объемной скорости кровотока;
4) изменение ОЦК (при острой СН чаще уменьшение, при хронической — чаще увеличение);
5) для сердечной недостаточности специфично — повышение центрального венозного давления при правожелудочковой недостаточности.
П. Нарушение ритмической деятельности сердца.
Формы и механизмы аритмии.
Аритмии — (отсутствие ритма, неритмичность)- различные изменения основных электрофизиологических характеристик миокарда, ведущие к нарушению нормальной координации сокращений различных участков миокарда или отделов сердца с резким учащением или урежением сердечных сокращений.
I. Аритмии, связанные с нарушением ритма сердечных сокращений:
1) синусовая тахикардия;
2) синусовая брадикардия;
3) синусовая аритмия;
4) атрио-вентрикулярная (АВ) аритмия.
1. Синусовая тахикардия— увеличение частоты сердечных сокра-щений более 90 в минуту у взрослых.
Различают физиологическую и патологическую тахикардию. Причиной патологической тахикардии могут быть экстракардиальные заболевания, различные поражения сердечно-сосудистой системы (ССС) и другие заболевания организма: интоксикации, пороки сердца, инфаркт миокарда (ИМ), ревматизм.
2. Синусовая брадикардия(ваготония — меньше 60 в минуту) часто бывает следствием первичной слабости синусового узла, раздражения системы блуждающего нерва при травмах ЦНС, патологических процессов в средостении, раздражения блуждающего нерва при язвенной и желчно-каменной болезни, при действии ряда лекарственных препаратов, при патологических процессах в миокарде.
3. Синусовая аритмия— непостоянство ритма сердечных сокращений, связанное с колебаниями активности синусового узла — чередование тахи- и брадикардии — неблагоприятный показатель при тяжелом состоянии сердца — показатель истощения сердца.
4. Атриовентрикулярная аритмия (синдром слабости синусового узла) — вследствие тяжелых поражений миокарда функцию узла-производителя ритма берет АВУ (редкий ритм 30-40 мин, но с синхронизацией сокращения отделов сердца).
II.Аритмии, связанные с патологическим повышением возбудимости миокарда:
1) экстрасистолии;
2) пароксизмальная тахикардия;
3) мерцание предсердий и желудочков.
1. Экстрасистолия— нарушение ритма сердца с возникновением одиночных или парных преждевременных сокращений сердца (экстрасистол), вызываемых возбуждением миокарда не из физиологического источника сердечного ритма — предсердные, атриовентрикулярные и желудочковые. Экстрасистолия может быть при всех болезнях сердца, интоксикациях, отравлениях, гипертиреозе, аллергии, гипертензии в малом круге кровообращения.
2. Пароксизмальная тахикардия— приступообразное учащение ЧСС, обусловленное патологической циркуляцией экстрасистолического возбуждения или патологически высокой активностью очага гетеротопного автоматизма в сердце. Продолжительность приступа от нескольких секунд до нескольких дней, иногда недель, причем ЧСС во время приступа не меняется. По месту расположения эктопического очага автоматизма выделяют также 3 формы: предсердную, антриовентрикулярную и желудочковую.
3. Самая тяжелая форма — мерцание предсердий и желудочков— беспорядочные несинхронизированные сокращения миокардиоцитов до 800/мин — сердце не способно перекачивать кровь — падает А/Д, что приводит к потере сознания. Предсердная мерцательная аритмия — нет ни систолы, ни диастолы, жизнь сохраняется за счет сокращения желудочков, но если и в них мерцание — то наступает смерть.
III. Нарушение проводимости— блокада сердца — замедление или полное прекращение распространения по проводящей системе сердца импульса возбуждения. Различают:
а) сино-аурикулярную;
б) внутрипредсердную;
в) предсердо-желудочковую;
г) внутрижелудочковую блокады.
Если происходит прекращение проведение импульса на каком-то уровне — наступает полная блокада. При частичной (неполной) блокаде отмечается замедление проведение импульса возбуждения.
IV. Нарушение сократимости миокарда.
V. Нарушение ферментативного спектра миокарда.
Острая сердечная недостаточность— ее виды, причины и патогенез, некоторые принципы диагностики и патогенетической терапии.
Выделяют 5 форм острой сердечной недостаточности: острая тампонада сердца, полная атрио-вентрикулярная блокада, мерцание и фибрилляция желудочков, инфаркт миокарда и острая закупорка легочной артерии.
Тампонада сердца— синдром острой сердечной недостаточности, вызванный внутриперикардиальным сдавлением сердца жидкостью (гемотампонада, острый экссудативный перикардит) или газом. Патогенез нарушений:
1) механическое сдавление тонкостенных отделов сердца и крупных вен — уменьшение наполнения его полостей. Развивается синдром низкого сердечного выброса (резкое уменьшение ударного объема и МОС), уменьшение тканевого кровотока, олигоурия, повышение потребления кислорода и содержания в крови молочной и пировиноградной кислот;
2) патологический вагусный рефлекс возникает из-за растяжения перикарда и раздражения н. Vagus.
При наличии большого выпота резко ограничивается диастола и сильно затруднена работа сердца, возникает кислородное голодание мозга: беспокойство, чувство тревоги, нарастает бледность кожи.
Полная атрио-вентрикулярная блокада— различают 4 степени:
1 степень — удлинение времени предсердно-желудочкового проведения. При 2-й степени — выпадение некоторых желудочковых комплексов после постепенного удлинения интервала Р-Q. После выпадения желудочкового сокращения проводимость на непродолжительное время улучшается, а затем вновь наступают периоды Венкебаха — Самойлова. При блокаде 3 степени из предсердий в желудочки проводятся лишь каждый 2, 3, 4 импульс и 4 степень блокады — полная поперечная блокада.
Причины атрио-вентрикулярной блокады: гипоксия, тяжелая патология миокарда с нарушением метаболизма, ИМ, интоксикация, рубцы, ревматизм.
Мерцание желудочков— форма мерцательной аритмии — нарушение ритма сердца с частыми и нерегулярными возбуждениям миокарда и полнойразнородностью сердечных сокращений по частоте, силе, причем длительность сердечных циклов значительно колеблется и носит случайный характер. При мерцании частота волн на ЭКГ более 300/ мин (обычно 500-800/ мин), а при трепетании — менее 300/мин.
Фибрилляция — наличие сокращений миокардиальных волокон при отсутствии сокращения всего миокарда как целого. Сердечные волокна сокращаются разрозненно и разновременно, не выполняя насосную функцию: УО и МО=0, человек не может жить, смерть наступает через 5 мин. Причины: тяжелая гипоксия, ишемия миокарда, интоксикация, нарушение электролитного баланса, механическое повреждение и электротравма, низкая температура, нервно-психическое возбуждение, применение симпатомиметических средств при наркозе.
Инфаркт миокарда (ИМ)— острое заболевание, обусловленное развитием одного или нескольких очагов некроза в сердечной мышце, проявляющееся различными нарушениями сердечной деятельности и клиническими синдромами, связанными с развитием острой ишемии и некроза миокарда. Наиболее частой причиной ИМ является прекращение притока крови к участку миокарда в измененных атеросклерозом коронарных артериях. Эмболия коронарных артерий встречается крайне редко. Чаще всего ИМ развивается при ишемической болезни сердца и может проявляться в форме острой сосудистой недостаточности (кардиогенный шок) и острой сердечной недостаточности (право- или левожелудочковой) или в сочетании того и другого.
Большое значение в развитии ИМ придают нарушениям микроциркуляции, гиперкоагуляции и гиперагрегации, повышению адгезивных свойств тромбоцитов.
Диагностика: ЭКГ и лабораторное определение ферментов поврежденных клеток.
Патогенетическая терапия: поддержание сократительной функции:
а) стимуляторы деятельности сердца;
б) его разгрузка — мочегонные средства, жгуты на конечности;
в) снятие болевого синдрома;
д) борьба с тромбозом: назначают гепарин, фибринолизин в ранние сроки. Однако может возникнуть реинфузионный синдром, при котором продукты распада тканей вызывают вторичное нарушение миокарда и системы кровообращения.
5 вид ОСН — острая закупорка легочной артерии— тромбоз или эмболия ее. Правые отделы сердца моментально переполняются кровью, происходит рефлекторная остановка сердца (рефлекс Китаева) и наступает смерть.
Хроническая сердечная недостаточность часто развивается при недостаточности кровообращения, сопровождается стенокардией:
1) повышается метаболизм миокарда при неспособности обеспечить адекватный кровоток при физических или эмоциональных нагрузках — стенокардия напряжения;
2) при нормальной метаболической активности миокарда сужен просвет коронарных артерий — стенокардия покоя.
Хроническая сердечная недостаточность имеет 3 стадии:
1) начальная, скрытая, которая проявляется только при физической нагрузке, а в покое гемодинамика и функции органов не нарушены;
2) выраженная, длительная недостаточность кровообращения с застойными явлениями в малом и большом круге кровообращения, с нарушениями функций органов и обмена веществ в покое:
Период А— незначительные расстройства гемодинамики и нарушения функции сердца или только какого-либо его отдела.
Период Б— конец длительной стадии с глубокими нарушениями гемодинамики.
3) терминальная, дистрофическая стадия недостаточности.
Причины хронической сердечной недостаточности:
1) хроническая коронарная недостаточность, коронаросклероз, ИБС;
2) пороки сердца;
3) патологические процессы в миокарде;
4) экстракардиальные причины:
а) гипертоническая болезнь;
б) увеличение ОЦК;
в) болезни легких;
г) гипертиреоз.
Формы приспособления сердца при ХСН:
Источник
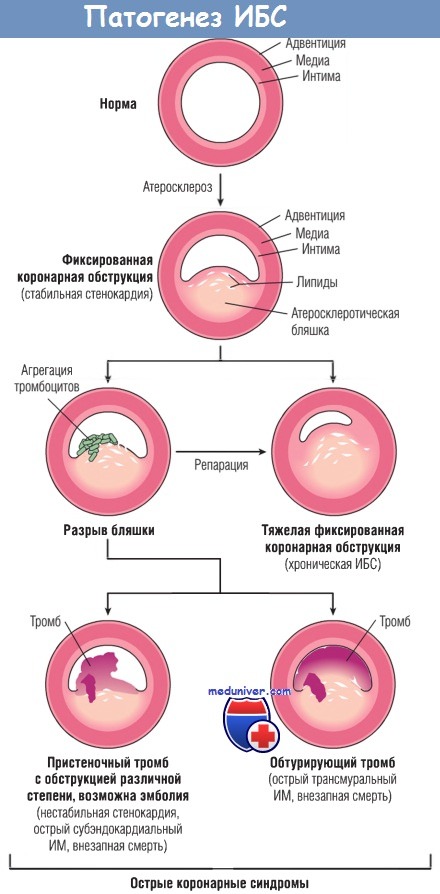
Стенокардия характеризуется пароксизмальными и обычно повторяющимися приступами неприятных ощущений за грудиной или в области сердца (которые описывают по-разному: чувство стягивания, сдавливания, удушья или кинжальной боли в груди), вызываемых преходящей (от 15 сек до 15 мин) ишемией миокарда, еще недостаточной для индукции некроза кардиомиоцитов.
Выделяют три перекрывающие друг друга формы стенокардии:
(1) стабильная стенокардия (типичная);
(2) вариантная стенокардия (стенокардия Принцметала);
(3) нестабильная стенокардия (стенокардия «крещендо»).
Они обусловлены различным сочетанием повышенной потребности миокарда в кислороде, сниженной перфузии миокарда и патологии коронарных артерий. Кроме того, ишемию пациент может ощущать не всегда («немая» ишемия).
Стабильная стенокардия — наиболее распространенная форма заболевания. Ее причиной служит нарушение вследствие хронического коронарного атеросклероза баланса между коронарной перфузией и потребностью миокарда в кислороде, что происходит, как правило, в результате физической активности, эмоционального возбуждения или другой причины повышенной нагрузки на сердце.
Стабильная стенокардия обычно затихает при переходе в состояние покоя (когда снижается потребность миокарда в кислороде) или вследствие приема нитроглицерина — сильного вазо-дилататора, повышающего перфузию миокарда.
Вариантная стенокардия — нечасто встречающаяся форма эпизодической ишемии миокарда, вызываемой спазмом коронарных артерий. Хотя при этой форме стенокардии атеросклероз у пациентов может достигать значительной степени, приступы стенокардии не связаны с физической активностью, ЧСС или кровяным давлением.
Как правило, наблюдается быстрая реакция организма на вазодилататоры, например нитроглицерин, и блокаторы кальциевых каналов.
Нестабильная стенокардия характеризуется повышением частоты появления боли, нередко длительной, вызываемой со временем все меньшей физической нагрузкой и появляющейся даже в покое. У большинства пациентов нестабильная стенокардия обусловлена изменением атеросклеротической бляшки с присоединяющимся частичным (пристеночным) тромбозом, а возможно, эмболией и/или сосудистым спазмом. Нестабильная стенокардия служит сигналом, предупреждающим о надвигающемся остром инфаркте миокарда, поэтому ее также называют предынфарктной стенокардией.

Прогрессирование поражений коронарных артерий и их связь с острыми коронарными синдромами.
ИБС — ишемическая болезнь сердца; ИМ — инфаркт миокарда.
— Рекомендуем ознакомиться со следующей статьей «Механизмы развития (патофизиология) инфаркта миокарда»
Оглавление темы «Патогенез ишемической болезни сердца»:
- Механизмы развития (патофизиология) ишемической болезни сердца
- Механизмы развития (патофизиология) стенокардии
- Механизмы развития (патофизиология) инфаркта миокарда
- Различия трансмурального и субэндокардиального инфаркта миокарда
- Морфология инфаркта миокарда
- Механизмы развития (патофизиология) реперфузии инфаркта миокарда
- Клиника и маркеры инфаркта миокарда
- Механизмы развития (патогенез) осложнений инфаркта миокарда
- Механизмы развития (патогенез) хронической ИБС
- Механизмы развития (патогенез) внезапной сердечной смерти
Источник
7
ПАТОФИЗИОЛОГИЯ
СЕРДЕЧНО-СОСУДИСТОЙ СИСТЕМЫ
В последние десятилетия, несмотря на
достижения медицинской науки, заболевания
сердечно-сосудистой системы по-прежнему
занимают первое место. Это — ишемическая
болезнь сердца, инфаркт миокарда,
гипертоническая болезнь, пороки сердца,
атеросклероз. Довольно часто они
сопровождаются развитием недостаточности
кровообращения.
Недостаточность кровообращения — это
состояние, при котором сердечно-сосудистая
система не способна обеспечить ткани
и органы достаточным количеством крови,
в первую очередь, кислородом для
оптимального обмена веществ в этих
органах и тканях.
По механизму развития различают: 1)
сердечную недостаточность кровообращения,
обусловленную ослаблением работы сердца
как насоса; 2) сосудистую недостаточность
кровообращения, связанную с нарушением
тонуса сосудов и упруго-вязких свойств
их стенок; 3) смешанную сердечно-сосудистую
недостаточность кровообращения
Патофизиология сердечной
недостаточности
Сердечная недостаточность — это
состояние, которое характеризуется
снижением нагнетательной функции
сердца, что приводит к неадекватному
снабжению органов и тканей организма
кровью и кислородом.
Показателями сердечной недостаточности
являются сердечный индекс (СИ) и ударный
индекс (УИ). В норме СИ = 3500 мл/мин × м2
, УИ = 50 мл/м2. При сердечной
недостаточности эти показатели снижаются.
По происхождению различают следующие
формы сердечной недостаточности:
1. Миокардиальную форму
2. Перегрузочную форму
3. Аритмическую форму
4. Перикардиальную форму
Миокардиальная форма возникает при
ишемической болезни сердца, миокардитах
Перегрузочная форма. Различают
перегрузку объемом (преднагрузку) и
перегрузку давлением (постнагрузку).
Перегрузка объемом возникает при
перегрузке желудочков сердца избыточным
объемом крови (при недостаточности
клапанного аппарата сердца, избыточном
переливании крови и кровезаменителей).
Перегрузка давлением (сопротивлением)
возникает в том случае, когда создается
дополнительная нагрузка на сердце на
выходе крови из сердца, например, при
стенозе устья аорты и легочной артерии,
гипертонической болезни.
Аритмическая форма. Наиболее частыми
причинами этой формы являются множественные
экстрасистолы, мерцательная аритмия,
пароксизмальная тахикардия, нарушения
проводимости.
Перикардиальная форма возникает при
воспалительных процессах в перикарде
(формирование спаек между перикардом
и эпикардом), выпоте в перикард
(гидроперикардит). В этом случае страдает
диастола, наполнение сердца кровью
снижается, уменьшается систола.
Независимо от формы сердечной
недостаточности развивается сердечная
слабость, в основе которой лежат общие
механизмы:
1. Биоэнергетическая недостаточность
2. Разобщение электромеханического
сопряжения.
Биоэнергетическая
недостаточность
Любая мышца сокращается благодаря
активности сократительных белков:
актина и миозина. Это сокращение
обеспечивается энергией АТФ, которая
вырабатывается в процессе обмена
веществ, и наличием креатинфосфата
(КФ). При гипоксии уменьшается образование
энергии (АТФ, КФ), нарушается образование
актомиозинового комплекса, снижается
активность систолы (сокращение миокарда).
АТФ, КФ
А
+ М ————— систола
02
Разобщение
электромеханического сопряжения
Сокращение сердца определяется ионами
кальция, которые активируют актомиозиновый
комплекс. При снижении свободного
кальция в цитозоле снижается активность
актомиозинового комплекса, что приводит
к уменьшению механической работы сердца.
Са2+
Потенциал действия ————
А + М ——сокращение
02
Наиболее часто встречается
миокардиальная форма сердечной
недостаточности. Разберем механизмы
развития этой формы на примере ишемической
болезни сердца (ИБС).
ИБС — это дисфункция сердца, острая
или хроническая, возникающая вследствие
абсолютного или относительного уменьшения
снабжения миокарда артериальной кровью.
Такая дисфункция часто, хотя и не всегда,
связана с патологией в коронарных
артериях (эксперты Всемирной Организации
здравоохранения).
Выделяют острую и хроническую
формы ИБС.
Острая форма ————
ИБС ———- Хроническая форма
Донекротическая Некротическая
Постинфарктное Кардиосклероз
(ишемическая) стадия стадия
состояние
Стенокардия Инфаркт
миокарда
Стенокардия — острая стадия ИБС,
возникающая при абсолютном или
относительном нарушении коронарного
кровотока и сопровождающаяся болями
за грудиной с характерной иррадиацией
в левую руку и левую подлопаточную
область.
Инфаркт миокарда — острая стадия ИБС,
характеризующаяся развитием некроза
отдельных участков миокарда.
Хроническая форма характеризуется
развитием постинфарктного состояния:
проявляется слабостью, снижением
артериального давления, приступами
стенокардии, головными болями. В
дальнейшем некротический участок может
замещаться соединительной тканью и
подвергаться склерозированию.
Механизмы развития
ишемической болезни сердца
Выделяют:
1. Коронарогенные механизмы
2 Некоронарогенные механизмы
Коронарогенные
механизмы
Различают:
1. Кардиостенозирующие
2. Коронароспастические
Коронаростенозирующие механизмы
отражают изменения структуры коронарных
артерий. Наиболее частыми причинами
ИБС являются коронаросклероз,
воспалительные изменения в коронарных
сосудах, эмболия, тромбоз. Эти причины
приводят к уменьшению коронарного
кровотока (в норме коронарный кровоток
равен 80 мл/мин × 100 г массы миокарда;
потребление кислорода миокардом — 8
мл/мин × 100 г массы миокарда). При снижении
коронарного кровотока менее 60 мл/мин ×
100 г массы миокарда вызывает развитие
абсолютной коронарной недостаточности.
Коронароспастические механизмы
Эти механизмы отражают функциональные
изменения коронарных сосудов. Происходит
коронароспазм и развивается абсолютная
коронарная недостаточность.
Коронароспазм по происхождению бывает
центрального и периферического характера.
Центральный
механизм
Стресс ———— Гипоталамус
——————— Симпатическая нервная
система
Вазопрессин
Норадреналин
Миогенный тонус
-адренорецепторы
Нейрогенный тонус
При действии стресса происходит
активация гипоталамуса, стимуляция
симпатической нервной системы. В
результате повышения функции СНС
освобождается норадреналин. Он влияет
на -адренорецепторы
сосудов, возрастает нейрогенный тонус.
При избыточной выработке вазопрессина
этот гормон вызывает повышение миогенного
тонуса.
Периферические
механизмы
1. Интеркоронарный рефлекс
2. Кардио-коронарный рефлекс
3. Висцерокоронарный рефлекс
Интеркоронарный рефлекс возникает
при наличии патологии в одной из
коронарных артерий или ее веточке
(атеросклеротическая бляшка, тромб,
эмбол). В этом случае происходит
раздражение рецепторов и патологическая
импульсация с этой артерии поступает
на интактную артерию, вызывает ее
сужение, спазм.
Кардио-коронарный
рефлекс
Импульсация на коронарные артерии
поступает с поврежденного миокарда
(участков микронекроза, гипоксических
участков) и вызывает их спазм. Импульсация
на коронарные артерии может поступать
с сосочковых мышц, которые даже в покое
находятся в состоянии относительной
гипоксии. При физической нагрузке
гипоксия возрастает, и импульсация с
сосочковых мышц поступает на коронарные
сосуды и вызывает их спазм.
Висцеро-коронарный
рефлекс
В этом случае импульсы на коронарные
сосуды поступают с пораженных внутренних
органов: желудочно-кишечного тракта
(язвенная болезнь желудка и двенадцатиперстной
кишки), органов грудной полости ( при
заболеваниях легких), при желчнокаменной
и почечнокаменной болезни. Возникающая
импульсация вызывает спазм коронарных
сосудов. Развивается абсолютная
коронарная недостаточность.
Некоронарогенные
механизмы
Эти механизмы отражают несоответствие
доставки кислорода к миокарду (ДО2
) и его потребности в кислороде (П02
).
П02
> ДО2
Эти механизмы не связаны с вовлечением
в патологических процесс коронарных
сосудов. Развивается относительная
коронарная недостаточность.
Выделяют:
1. Метаболические механизмы
2. Гемодинамические механизмы
Метаболические
механизмы
Стресс —— Гипоталамус
—— СНС —- Адреналин ——
При эмоциях, стрессе происходит
возбуждение гипоталамуса и симпатической
нервной системы. Освобождаются
катехоламины — адреналин, который влияет
на 1
-адренорецепторы миокарда. Усиливается
работа сердца, увеличивается обмен
веществ, возрастает потребность миокарда
в кислороде. В ответ на дефицит кислорода
включается компенсаторная реакция:
адреналин влияет на 2
-адренорецепторы коронарных артерий,
вызывает их расширение. Коронарный
кровоток (КК) усиливается, возрастает
доставка кислорода. Однако увеличение
доставки кислорода не удовлетворяет
потребности миокарда в кислороде, что
приводит к ишемии миокарда и развитию
ишемической болезни сердца.
Гемодинамические
механизмы
При гипертонической болезни повышение
кровяного давления в аорте вызывает
увеличение нагрузки на миокард. Это
сначала приводит к гиперфункции сердца,
а затем к увеличению массы миокарда,
его гипертрофии, которая опережает
развитие капилляров в миокарде.
Развивается гипоксия сердечной мышцы
и, как следствие, — ИБС.
Проявление ИБС
1. Стенокардия
2. Дисфункция сердца
3. Кардиогенный шок
Стенокардия
Накопление в миокарде кислых продуктов
обмена веществ в результате дефицита
кислорода вызывает раздражение
рецепторов. Патологическая импульсация
с рецепторов поступает в ЦНС и иррадиирует
в левую руку и левую подлопаточную
область. Проявляется характерной
болью за грудиной.
Нарушение
сердечного ритма
Нарушение
функции автоматизма
Нарушение этой функции связано с
изменением активности синоатриального
узла. Проявляется нарушение этой функции
в виде тахикардии и брадикардии. Синусовая
тахикардия — синусовый ритм с частотой
100 уд/мин и более. Синусовая брадикардия
— синусовый ритм с частотой 60 уд/мин и
менее. В основе нарушений функции
автоматизма лежит гипоксия синусового
узла. В условиях гипоксии изменяется
скорость медленной диастолической
деполяризации (МДД): если скорость МДД
увеличивается — развивается тахикардия,
если замедляется — брадикардия.
Нарушение функции
возбудимости
Основными проявления являются
экстрасистолия, пароксизмальная
тахикардия, мерцание предсердий,
фибрилляция сердца.
Довольно часто нарушение возбудимости
связано с экстрасистолией. Экстрасистолия
— преждевременное сокращение сердца. В
основе механизмов развития экстрасистол
лежит появление гетеротопных очагов
возбуждения в миокарде предсердий или
желудочков в условиях гипоксии и
нарушения обмена веществ. Эти очаги
становятся водителями ритма и вызывают
преждевременное сокращение того или
иного отдела сердца.
Нарушение функции
проводимости
Нарушение этой функции связано с
блокадой проведения импульса по
проводящей системе сердца вследствие
органических поражений (инфаркт миокарда,
кардиосклероз, травмы) или функциональных
(усиление активности блуждающего нерва).
Нарушение функции
сократимости
Сократимость миокарда тесно связана
с выработкой энергии АТФ и активностью
кальциевого насоса и зависит от доставки
кислорода к миокарду. При гипоксии
снижается выработка энергии, нарушается
функция кальциевого насоса, снижается
сократительная способность миокарда.
Кардиогенный шок
В основе развития кардиогенного шока
лежит нарушение функции сократимости.
Кардиогенный шок — это осложнение
ишемической болезни сердца, сопровождающееся
болевым синдромом, сердечной слабостью,
резким снижением систолического давления
и развитием сердечно-сосудистой
недостаточности.
Источник


