Диагностика болей в желудке
Если вы регулярно ощущаете боли в желудке, причины их появления лучше искать совместно с врачом. Неприятные ощущения являются важным диагностическим признаком, поэтому пациент должен уметь их описать и указать точное место их дислокации.
Характеристика органа

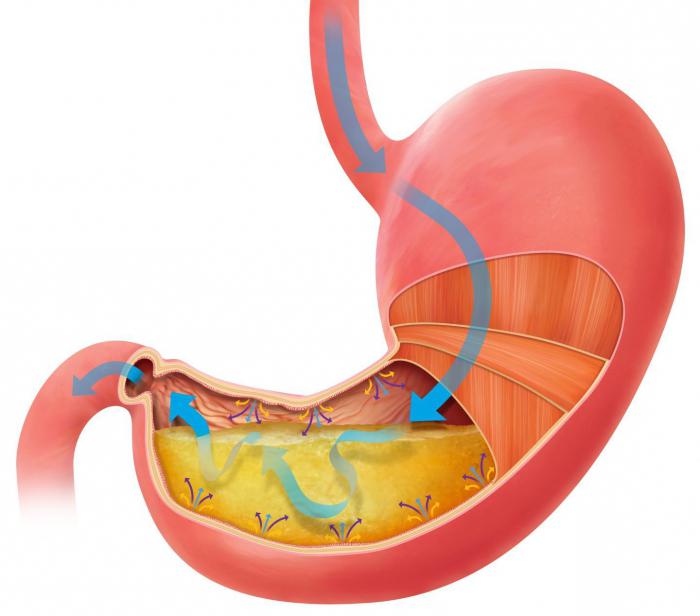
Желудок представляет собой полый мышечный орган. Он расположен в левой верхней части живота и соединен сверху с пищеводом, а снизу – с двенадцатиперстной кишкой. Его объем составляет порядка 2-3 литров. Вся поступающая в желудок пища состоит из жиров, углеводов и белков. Для переработки каждых из этих веществ необходимо разное количество времени. Для углеводов достаточно два часа, для белков – три, а для жиров – около пяти.
Стенки органа покрыты специальной защитной пленкой. Ее целостность поддерживается множеством постоянно функционирующих желез. Вся пища в желудке перерабатывается с помощью соляной кислоты, которая в нем вырабатывается. Если железы перестают справляться, то защитная оболочка начинает разрушаться. В результате кислота воздействует непосредственно на его стенки, и появляется боль в желудке. Что принять для облегчения состояния, лучше решать совместно с врачом после постановки диагноза. Боль может быть признаком гастрита, при котором воспаляется слизистая оболочка желудка, или язвы.
Описание дискомфорта
Медики все боли в желудке называют гастралгией. Неприятные ощущения возникают в районе четвертого межреберного промежутка, в надчервной области. Это место находится выше пупка в подгрудной реберной дуге. Также его называют солнечным сплетением. Это место является визуальной проекцией расположения желудка.
Различаются боли по интенсивности, характеру, продолжительности и времени появления. В некоторых случаях ощущения приносят заметный дискомфорт, и пациенты начинают пить аналгетики. Но иногда боли достаточно слабо выражены, и человек не видит повода для беспокойства.
Независимо от интенсивности ощущений, нельзя откладывать визит к врачу, если у вас возникли боли в желудке. Причины их появления желательно установить как можно раньше. Ведь прием обезболивающих и самолечение могут привести лишь к ухудшению состояния.
Часто дискомфорт в области желудка сочетается с различными заболеваниями ЖКТ. Это может быть колит, холецистит, панкреатит.
Возможные причины болей, не связанные с заболеваниями

Если вас периодически начинает беспокоить вопрос, почему болит желудок, желательно обследоваться. Но перед визитом к врачу можно провести небольшую самодиагностику. Ведь в ряде случаев дискомфорт не связан с заболеваниями.
Одной из наиболее распространенных причин является переедание. Большой объем пищи попадает в желудок, его стенки начинают растягиваться, и это и приводит к тому, что появляется дискомфорт. Обычно неприятные ощущения возникают сразу после окончания приема пищи или еще во время еды. Решить эту проблему просто – надо меньше есть.
Нередко беспокоит пациентов и синдром раздраженного желудка. Он сопровождается многократной отрыжкой после еды, которая беспокоит около 1-1,5 часов. При этом возникает спазмообразная боль в желудке и тошнота. Кроме того, появляется изжога. Если не скорректировать питание и не начать употреблять специальные ферменты (такие как «Панкреатин» или «Мезим»), то возможна потеря аппетита и снижение массы тела.
Иные причины дискомфорта
К сожалению, далеко не всегда боли бывают безобидны. Они могут возникать из-за грыжи на диафрагме. Через отверстие в этом мышечно-апоневротическом образовании проходит пищевод. Если просвет увеличится, то верхний отдел желудка может выпадать и ущемляться в грудной полости. Часто это возникает после приема пищи и сопровождается болями. Избавиться от этой проблемы можно лишь хирургическим путем.
Еще одной причиной того, что появляется боль в желудке после приема пищи, является пилороспазм. Это спазм привратника – отдела желудка, находящегося между ним и двенадцатиперстной кишкой. Характеризуется заболевание появлением сильных болей через 15 минут после еды, которые нередко сопровождаются рвотой и тошнотой. Причиной заболевания чаще всего являются стрессы и проблемы с нервной системой.
Непереносимость отдельных продуктов также нередко становится причиной дискомфорта. Избавиться от проблемы можно, только исключив продукты, на которые начинается реакция. Выявить их легко, если вести пищевой дневник.
Опасные состояния
Стеноз пищевода также приводит к появлению сильных болей, которые может сопровождать тошнота или даже рвота. При этом заболевании просвет между пищеводом и желудком сокращается из-за травмы, опухоли или попадания инородного тела. В результате пища в уменьшенное отверстие проходит, но при наполнении желудка возникают боли.
Достаточно серьезно стоит отнестись к своему состоянию, если установлен диагноз «обструкция части желудка». При этом работа его поврежденного участка блокируется из-за спазма стенок, полипа или опухоли. Если в орган попадает пища, она не может пройти в заблокированную его часть. Из-за этого стенки начинают растягиваться, и появляется острая боль в желудке. Причина обструкции должна быть устранена, иначе пациенту грозит истощение.
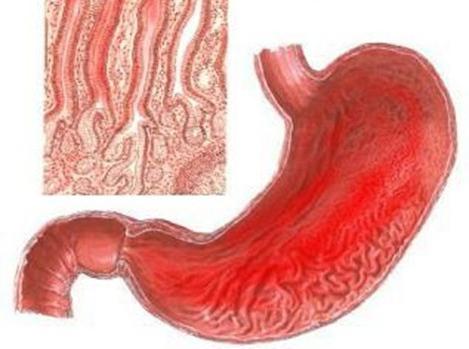
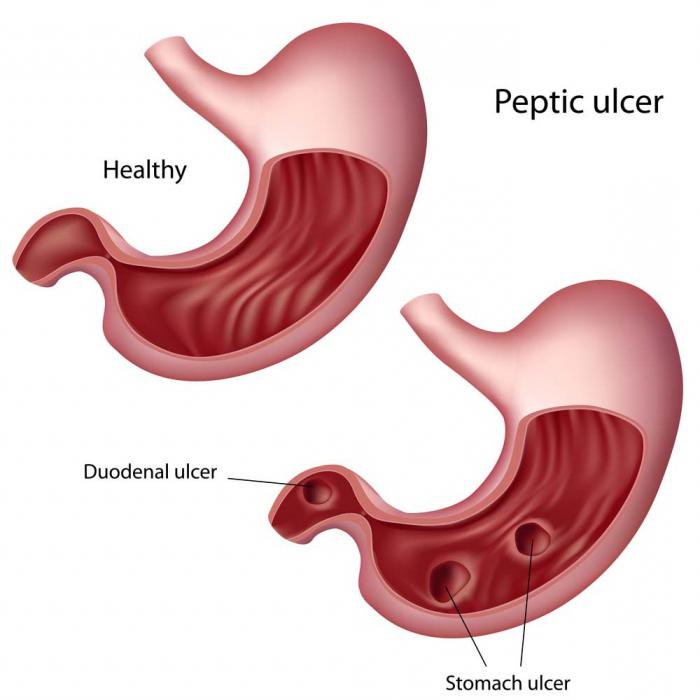
Нередко дискомфорт свидетельствует о развитии такого заболевания, как гастрит. Но иногда причиной может стать язвенное поражение желудка. При этом на слизистой оболочке появляются ранки. При попадании на них желудочного сока или агрессивной пищи появляется боль.
Диагностика по времени появления дискомфорта
Определить ряд заболеваний можно, зная, как быстро появляются боли в желудке после приема пищи. Если дискомфорт начинает ощущаться меньше чем через час после еды, то это ранние боли в желудке. Причины их появления могут быть следующими:
— воспалительные процессы в нижних и средних отделах желудка;
— язвенные поражения;
— полипоз.
Продолжаться они могут до 2 часов и стихают после того, как пища проходит основную обработку.
Поздние сильные боли в желудке появляются спустя 1,5-3 часа после попадания в него пищи. Они характерны для следующих заболеваний:
— онкологические опухоли;
— гастриты, сопровождающиеся повышенной кислотностью;
— пилорические язвы.
Но они могут быть и при дуоденитах, дуоденальных язвах, желчекаменной болезни.
Так называемые голодные боли появляются спустя 5-6 часов после приема пищи. Они достаточно сильные, по характеру – тянущие. Но при съедании сухарика или глотке чая они перестают доставлять беспокойство. Это типичная ситуация для предъязвенных состояний или язв.
Классификация болей по характеру дискомфорта
Предположить вероятный диагноз врач сможет, если пациент ему достаточно точно опишет все возникающие ощущения.

Так, сильные боли в желудке характерны для таких заболеваний:
— острый гастрит;
— язва;
— гастрит с гиперацидным течением.
А вот ноющие глухие ощущения свойственны для гипертрофического гастрита и гипоацидного воспаления (гастрита с пониженной кислотностью).
Пациенты нередко отмечают чувство тяжести в желудке. Оно возникает, как правило, при гастрите. А вот язвенные боли часто отдают в левую часть груди или спину.
Виды гастритов
Врачи различают несколько видов воспалений слизистой оболочки желудка. В зависимости от причин возникновения гастриты могут быть:
— вирусными;
— бактериальными;
— эрозивными;
— острыми;
— аллергическими;
— атрофическими.
Вирусные поражения появляются при ослабленном иммунитете. Микроорганизмы попадают в ЖКТ и инфицируют его. Бактериальные гастриты появляются при наличии в желудке особой патогенной микрофлоры – Helicobacter pylori. Этот микроорганизм провоцирует начало воспалительного процесса и может стать причиной того, что появится острая боль в желудке. При злоупотреблении алкоголем или длительном приеме определенных медикаментов возникают эрозивные поражения слизистой. А вот при серьезных психологических травмах или стрессах может развиться острый гастрит.
Определение вида проблемы в зависимости от симптомов
Часто врач может провести предварительную диагностику по описанным пациентом симптомам. Так, если у вас болит желудок и понос, тошнота, а также рвота, то можно предположить развитие острого гастрита. Неприятные ощущения при нем появляются резко, вскоре после приема пищи.
А вот сочетание отрыжки, изжоги и боли часто сопровождают гастрит с повышенной кислотностью. Если эти симптомы оставлять без внимания, то ситуация будет лишь ухудшаться.
В тех случаях, когда возникает тупая распирающая боль в желудке и тошнота, речь идет о гастрите с пониженной кислотностью. Она, как правило, появляется в течение часа после очередного приема пищи. Часто при этом заболевании возникают дополнительные симптомы: тяжесть, вздутие живота, тухлая отрыжка.
Хронический гастрит сопровождает тупая ноющая боль в желудке. Она может становиться скручивающей и спастической в периоды ухудшения ситуации. Часто обострения возникают в межсезонье.
А вот язва вызывает порой невыносимые боли. Они могут быть режущими или колющими. Часто у людей даже возникает болевой шок.
Профессиональная диагностика и подбор тактики лечения
Почувствовав дискомфорт, не стоит ждать ухудшения ситуации и размышлять на тему, почему болит желудок. Если вы не переедаете и у вас нет непереносимости отдельных продуктов, то затягивать с визитом к гастроэнтерологу не стоит. Он, выслушав все ваши жалобы, скорее всего, отправит вас на специальное обследование. Оно позволяет осмотреть желудок изнутри. После него диагноз уже может быть установлен более точно. Помимо этого, врач может отправить пациента сдать анализы крови и мочи, сделать УЗИ или рентгеноскопию желудка.
Лечение назначается в зависимости от причины, по которой появилась боль в желудке. Что принять для облегчения состояния, врач детально расскажет после установки диагноза. Большинству пациентов рекомендуют использовать ферментные препараты – «Мезим», «Пангрол», «Панкреатин». При бактериальном гастрите могут порекомендовать такие средства, как «Амоксициллин» или «Кларитромицин». С повышенной кислотностью справится «Ранитидин», «Омепразол», «Альмагель». Улучшить моторику желудка может препарат «Метоклопрамид», его часто назначают при рвоте. А защитить слизистую при язвенном поражении можно с помощью средства «Неосмектин» или белой глины.
Профилактика проблем

У большинства людей есть шанс предотвратить возможные проблемы. Конечно, если в желудке — Helicobacter pylori, то у человека, скорее всего, будет гастрит. Но уменьшить его проявления и минимизировать шансы развития ряда заболеваний желудка можно с помощью простой диеты. Если ее соблюдать, то вы никогда не узнаете, как себя чувствуют люди, когда у них возникает острая или ноющая боль в желудке.
Важно не переедать, принимать пищу часто, но небольшими порциями и следить за качеством употребляемых продуктов. Не рекомендуется злоупотреблять жирной, копченой, соленой и маринованной едой. Такие продукты могут оказаться катализатором начала воспалительных процессов в желудке.
Кроме того, желательно отказаться от фабричных полуфабрикатов и фастфуда, свести к минимуму употребление алкоголя. Не стоит забывать, что курение также негативно сказывается на пищеварении.
Те, кто следит за своим рационом, могут даже не знать, как появляются боли в желудке. Причины их возникновения им также могут быть неизвестны.
Источник
Желудок — орган желудочно-кишечного тракта, в котором происходит переваривание пиши. В гастроэнтерологической практике выделяется большое количество различных заболеваний желудка. Некоторые из них могут быть опасными и приводить к развитию осложнений. Именно поэтому так важно проводить инструментальное и лабораторное обследования желудка, назначенные специалистом. Они позволят своевременно выявить заболевание, с максимальной достоверностью уточнить его стадию и назначить эффективное лечение.
Когда следует пройти обследование желудка
При обнаружении любых отклонений в работе ЖКТ необходимо обратиться к гастроэнтерологу. Именно этот специалист может рекомендовать пройти обследование желудка как для установления или уточнения диагноза, так и в профилактических целях. Обычно оно назначается при наличии у пациента таких симптомов:
- болевые ощущения за грудиной или в эпигастральной области;
- усиленное газообразование;
- кровотечение из толстой кишки;
- боли, чувство распирания или тяжести, появляющиеся в желудке после приема пищи;
- частая изжога;
- рвота, в которой имеется примесь крови;
- отрыжка, имеющая кислый привкус;
- частая тошнота или рвота пищей, употребленной накануне;
- нарушение пищеварительной функции или акта глотания;
- чувство инородного тела в пищеводе;
- изменения аппетита (когда желание поесть снижается или отсутствует в течение длительного времени, а также в случаях, когда человека постоянно мучает чувство голода).
Показаниями к назначению медицинского обследования желудка могут быть и различные заболевания. Средства аппаратной диагностики помогают выявить причину болезни и узнать, насколько эффективно проводимое лечение. Различные процедуры обследования желудка проводят при:
- наличии полипов и других новообразований на слизистой желудка;
- гастрите;
- грыже;
- язвенной болезни;
- рефлюксной болезни;
- онкологических заболеваниях;
- воспалительных процессах любой этиологии в поджелудочной железе, в области двенадцатиперстной кишки и желудке;
- портально-гипертензивной гастропатии;
- ахалазии пищевода;
- желчнокаменной болезни.
В целях уточнения диагноза или контроля проводимого лечения гастроэнтерологом назначаются различные виды инструментальных и лабораторных исследований.
Методы диагностики патологий желудка
Статистика утверждает, что приблизительно 95% населения в той или иной мере нуждается в регулярном наблюдении у гастроэнтеролога. Но бояться этого не стоит. Современный уровень диагностики заболеваний желудка в России высокий. Во множестве клиник есть высокотехнологичное оборудование, позволяющее с высокой точностью проводить диагностику, и квалифицированные врачи-гастроэнтерологи, которые объяснят, какое вам необходимо обследование желудка и с чего начать подготовку к нему.
Инструментальные способы обследования желудка
Аппаратные способы обследования желудка являются главным звеном в диагностировании заболеваний органов пищеварительной системы. Они не могут заменять друг друга. Каждый из таких методов обследования желудка назначается на основе имеющейся клинической картины и дает возможность оценить морфологические и структурные особенности пищеварительного органа.
К современным инструментальным методам обследования желудка относится:
Гастроскопия, или эзофагогастродуоденоскопия (ЭГДС),
— это осмотр желудка с помощью специального гибкого инструмента, с оптоволоконной нитью внутри и микро-объективом на конце прибора, — эндоскопа. Назначают ЭГДС перед плановой операцией, при значительной потере веса и любых симптомах болезней желудка или кишечника (тошнота, сильная изжога, боль, отрыжка, ощущение тяжести в желудке и т.д.). Противопоказаниями к ее проведению являются:- выраженная дыхательная недостаточность;
- нарушения ритма сердца;
- гипертонический криз;
- инсульт;
- гипертонический криз;
- психические нарушения.
Всем пациентам врач всегда говорит о том, как подготовиться к такому обследованию желудка, поскольку от этого зависит достоверность и информативность результатов. Пациенту следует:
- отказаться от еды за 10 часов до исследования;
- не курить и не принимать лекарства в капсулах или таблетках перед процедурой;
- снять галстук, очки и зубные протезы на время процедуры.
Гастроскопия занимает от 5-ти до 10-ти минут. Пациента просят лечь на левый бок. В рот вставляется загубник, в горло вводится эндоскоп. Врач просит сделать глотательное движение и, управляя эндоскопом, делает осмотр.
Обратите внимание!
Не бойтесь боли в процессе проведения гастроскопии. При использовании нового оборудования и специальных анестезирующих средств неприятные ощущения сведены к минимуму.
Никакие другие виды диагностики желудка не дадут столько информации для постановки диагноза и выбора метода лечения. Только ЭГДС позволяет детально рассмотреть внутреннюю поверхность органа, сделать цифровую видеозапись процесса и провести необходимые дополнительные исследования (биопсию и определение кислотности желудочного сока). Результаты гастроскопического исследования с детальным описанием увиденных во время осмотра возрастных или патологических изменений выдаются пациенту в тот же день. Нередко ЭГДС назначается совместно с
колоноскопией
, или
фиброколоноскопией (ФКС)
, — аналогичной процедурой, но предназначенной для осмотра кишечника.
Рентгеноскопия желудка
— это визуализация органа на экране рентгенологического оборудования, применяемая для изучения состояния слизистых оболочек и диагностирования нарушений в их функционировании. Показаниями к ее проведению является:- снижение веса;
- отрыжка;
- кровь в кале;
- изжога;
- нарушение глотания.
Внимание!
Не путайте рентгеноскопию с рентгенографией! Рентгенография подразумевает под собой создание рентгенологических снимков для их последующего изучения. Цифровая рентгеноскопия — наиболее информативный метод изучения органа в режиме реального времени и в движении. Процедура проходит быстро и не требует получения многочисленных снимков. Кроме того, сама по себе лучевая нагрузка в рентгеноскопических аппаратах ниже в сотни раз.
У рентгеноскопии желудка есть противопоказания. Не рекомендуется проводить ее при непроходимости кишечника, сквозном нарушении стенки желудка, беременности и наличии у пациента аллергии на препараты, в составе которых есть барий.
Подготовка к такому обследованию желудка очень проста. Пациенту необходимо за несколько дней исключить из рациона бобовые, молоко, выпечку, фрукты, овощи и воздержаться от приема пищи вечером накануне процедуры.
Перед началом рентгеноскопии пациент принимает контрастное вещество — суспензию с сульфатом бария (примерно 0,250 мл). Данное вещество обволакивает слизистую оболочку желудка, задерживает рентгеновские лучи, обеспечивая четкое изображение органа на экране. После этого больного просят принять разные позы и делают снимки. Никаких неприятных ощущений процедура не вызывает.
Важно знать!
После завершения обследования может появиться легкая тошнота и в течение 2–3-х дней кал будет белого цвета. Не беспокойтесь! Так организм выводит сульфат бария.
Результаты рентгеноскопии позволяют быстро и точно провести диагностику различных болезней желудка — гастрита, грыжи, злокачественных образований, язвы желудка и двенадцатиперстной кишки.
Эхография, или УЗИ-обследование желудка
, — метод, основанный на способности тканей отражать звуковые волны с частотой более 20 кГц. Такое исследование назначают крайне редко и преимущественно детям. Почему? УЗИ желудка (именно желудка) — малоинформативная процедура в сравнении, например, с гастроскопией. При эхографии невозможно разглядеть патологию целиком, нельзя одновременно произвести биопсию, отследить характер изменений. Но в виду того, что другие виды аппаратных исследований детям могут доставить дискомфорт, начинают с УЗИ желудка — исключительно для подтверждения подозрений гастроэнтеролога. Окончательный диагноз после этого исследования поставить нельзя. В качестве первичной диагностики он порой назначается и взрослым, боязливо относящимся к другим видам исследований.УЗИ желудка рекомендуется проводить, если мучает усиленное газообразование, возникают болевые ощущения в области желудка, есть проблемы с перевариванием пищи или подозрения на наличие гастрита, язвы, полипов или онкологических новообразований.
Назначая УЗИ желудка, врач всегда уточняет, какая именно требуется подготовка при обследовании, ведь от нее зависит точность результатов. Примерно за 3 дня пациентам следует исключить из меню клетчатку (фрукты, овощи), молочные продукты, бобовые, газированные напитки и соленья, хлеб. Утром перед процедурой нельзя есть, пить и курить. Обычно данное исследование проводится (не всегда) в составе УЗИ всех органов брюшной полости.
По времени УЗИ занимает 7–15 минут. Пациент ложится на кушетку и на живот ему наносится специальный гель. Врач водит датчиком по коже и получает изображение на мониторе. В некоторых случаях после обследования на голодный желудок пациенту необходимо выпить 0,5 литра воды и вновь пройти процедуру. Никаких неприятных ощущений УЗИ не вызывает.
Результаты УЗИ известны сразу после завершения обследования. Они позволяют предположить, что вызывает дискомфорт, поскольку оценке подвергаются многие факторы:
- положение и размер органа в срезах — в норме они «овальные или округлые кольцевидные образования с ободком эхонегативного характера и эхопозитивным центром»;
- наружная серозная оболочка — в норме «гиперэхогенная»;
- размер мышечной оболочки — «20–25 мм, гипоэхогенного характера»;
- размер подслизистой оболочки — «до 3 мм, средней эхогенности»;
- мышечная пластинка слизистой — «до 1 мм, низкой гипоэхогенности»;
- состояние слизистой — «до 1,5 мм в размере, гиперэхогенная»;
- толщина стенок — в норме «5 слоев стенки, различных по эхогенности, толщина стенки — от 4–6 до 6–8 мм в проксимальных отделах»;
- слои желудочной стенки — «равномерные»;
- перистальтика — «первичная эвакуация стакана воды — 3 мин, полная — 20 мин»;
- наличие воспалений — «отсутствуют».
Это интересно!
Ультразвук — метод диагностики желудка, который не оказывает никакого вредного влияния на организм. Его применяют даже к новорожденным.
Лабораторная диагностика патологий желудка
Это исследования биологических жидкостей организма: желудочного сока, крови, кала и мочи. Без инструментальных методов они не помогут поставить точный диагноз. Но их необходимо проводить при полном обследовании желудка, иначе невозможно определить секреторную активность, бактериальный состав кишечника, активность печеночных ферментов и другие важные показатели.
Исследование желудочного сока
назначают при хроническом гастрите и язве желудка. Проводят данное обследование и при таких состояниях, как функциональная ахлоргидрия и раздраженный желудок.К исследованию нужно подготовиться — не позже 8-ми часов вечера накануне съесть легкий ужин, а утром в день процедуры не курить, не пить жидкости, не принимать лекарства и не есть. Взятие желудочного сока производится с помощью специального зонда, который аккуратно вводят через рот и пищевод. После этого зонд выводят, дают больному завтрак, а после берут еще порцию желудочного сока. Есть и беззозондовый метод. Он основан на приеме пациентом реагентов, после чего исследуются слюна и моча на предмет изменения цвета.
Результаты зондирования подразумевают описание цвета, объема, запаха, определение кислотности желудочного сока. Они позволяют оценить функциональное и морфологическое состояние слизистой желудка и являются основными для определения секреторной функции желудка. А вот результаты беззондовых методов дают только ориентировочную информацию без количественных характеристик желудочной секреции.
Исследование крови.
Без него не обойдется ни одно комплексное обследование при диагностировании или проверке любых заболеваний желудка. Кровь берут на анализ утром натощак. За день перед процедурой не стоит употреблять алкоголь и жирную высококалорийную пищу, необходимо воздержаться от курения. Если для исследования требуется забор, например, стимуляционной пробы, предполагающей употребление белковой смеси, необходимо удостовериться, что пациент не имел в анамнезе аллергии на те или иные растительные и животные белки. Если гастроэнтерологический больной принимает лекарственные препараты, необходимо выяснить: можно ли от них отказаться. Если нет, то, по крайней мере, за 1 день до исследования, необходимо снизить дозировку. Возможно также, что препараты не исказят результаты теста. Кровь берется с соблюдением всех правил асептики и антисептики.По результатам анализа можно оценить общее состояние организма, морфологические повреждения тканей, определить функциональные особенности органа, определить стадию воспалительного процесса и эффективность терапии.
Сегодня разработаны специальные гастроэнтерологические панели, включающие комплекс тестов с взятием крови из вены. В панель могут входить, например, тесты на уровень и пропорции пепсиногенов I и II, стимулированного или базального гастрина-17, на наличие антигенов (IgG) к бактерии Helicobacter pylori, способной приводить к H. pylori-ассоциированному хроническому гастриту. Кроме того, показаниями к такому исследованию обычно являются риск язвенной болезни и различные диспептические расстройства.
Известно, что при воспалении поджелудочной железы фермент липаза (триацилглицеролацилгидролаза) попадает в кровь, таким образом, если липазу удается обнаружить в крови в объеме свыше 78 Ед/л, можно говорить об остром или хроническом панкреатите либо о перфоративной язве желудка.
Для подтверждения или опровержения аутоиммунных патологий желудка (хронического атрофического гастрита, пернициозной анемии и др.) берется сыворотка крови на антитела (IgG, IgA, IgM) к париетальным клеткам желудка, а также на антитела (IgG) к внутреннему фактору Кастла и на антитела (IgG) к сахаромицетам — пекарским дрожжам Sacchаromyces cerevisiae (ASCA).
Хотя совершенных специфических онкомаркеров для рака желудка пока не обнаружено, известно, что уровень некоторых антигенов коррелирует со стадией онкологии. К таким антигенам в особенности относят онкофетальные углеводные антигены CA 72-4 и Са 19-9. Последний используют для мониторинга карциномы поджелудочной железы вместе с карциноэмбриональным антигеном (РЭА).
Исследование мочи.
Общий анализ мочи назначается при диарее, рвоте, асците (скоплении жидкости в брюшной полости) и злокачественных новообразованиях. Следует отметить, что при неосложненной язвенной болезни результаты анализа мочи не показывают никаких существенных изменений. Накануне перед процедурой не стоит принимать мочегонные средства и употреблять любые продукты, изменяющие цвет мочи (морковь, свекла и т.д.). Для анализа берется только утренняя моча натощак. Перед этим следует провести гигиенические процедуры наружных половых органов. Небольшое количество мочи (первые 1–2 секунды) выпустить в унитаз, а последующую порцию в объеме 50 мл собрать в стерильный контейнер.В результатах анализа указывают физико-химические характеристики мочи (удельный вес, кислотность, цвет, прозрачность) и проверяют мочевой осадок на присутствие некоторых включений (белок, клетки крови, глюкоза, гемоглобин и т.д.).
Исследование кала.
Назначается при появлении любых симптомов заболеваний пищеварительной системы. Чтобы результаты были информативными, пациент в течение 3-х дней до процедуры должен исключить из рациона рыбные и мясные продукты питания, а также не принимать лекарства с содержанием йода, железа и брома. Для анализа берут небольшое количество кала сразу после сна. Отправляют его на исследование в стерильном контейнере.В результатах всегда указывают наличие в кале крови и слизи, оценивают его цвет, запах, консистенцию и другие физико-химические характеристики. Явные и особенно скрытые кровотечения наблюдаются при язвенной болезни в 10–15% случаев. Но чаще всего кровотечение фиксируется при язве 12-перстной кишки. При острой кровопотере кал дегтеобразный.
Источник

