Болит правый бок чуть ниже подмышки
 Благодаря навязчивой рекламе мы все знаем, как избавиться от неприятного запаха или пятен пота подмышками, но вот что делать, если болит под мышками? Болеть в подмышечной области может из-за самых разных причин – от простого растяжения до опухоли или воспаления лимфатических узлов, а лечить эти заболевания должны квалифицированные хирурги или онкологи.
Благодаря навязчивой рекламе мы все знаем, как избавиться от неприятного запаха или пятен пота подмышками, но вот что делать, если болит под мышками? Болеть в подмышечной области может из-за самых разных причин – от простого растяжения до опухоли или воспаления лимфатических узлов, а лечить эти заболевания должны квалифицированные хирурги или онкологи.
Что такое «подмышка» и что там может болеть
Подмышка или подмышечная область получила свое название от старославянского «под мышцей», анатомически она ограничена плечевым суставом и грудной клеткой. В этой области сосредоточено множество потовых и сальных желез, а также волосяных фолликул. Там же находятся крупнейшие скопления лимфатические тканей – лимфатические подмышечные узлы.
Если болит под мышкой, чаще всего, причиной недомогания становится закупорка выводных протоков желез, воспаление волосяных фолликул, лимфоузлов или патология органов грудной клетки.
Причины боли в подмышечной области
Болеть подмышечной области справа и слева может по самым разным причинам и характер боли, соответственно, может тоже быть разным: острые или тупые боли, постоянные или периодические, сильные, тянущие, режущие, возникающие в покое или при движениях рукой, сопровождающиеся зудом или покраснением кожи.
Все эти характеристики помогают заподозрить причину патологии и установить диагноз.
Иногда боль в подмышках может возникнуть и без патологии:
- масталгия – это состояние характерно только для женщин репродуктивного возраста. Боли в подмышечной области возникают из-за гормональных изменений в организме, они являются вторичными и появляются из-за уплотнений в молочных железах. Неприятные ощущения дают о себе знать за несколько дней до менструации и исчезают во время или после критических дней. Интенсивность болевых ощущений может колебаться от легкого дискомфорта до резкой боли при любом движении. Вылечить такие боли достаточно сложно, так как их основная причина – гормональный дисбаланс;
- послеоперационные боли – боли в подмышечной области после операций на грудной клетке могут беспокоить еще в течение 1-4 месяцев, в зависимости от сложности оперативного вмешательства. Чаще всего такие боли возникают у женщин, перенесших мастэктамию или резекцию части молочной железы. При этом повреждаются нервные окончания, иннервирующие подмышечную область и на их восстановление необходимо от нескольких недель до 2-4 месяцев, во время которых и беспокоят боли.
Травматические и воспалительные поражения подмышечной области
Самые частые причины боли в подмышечной впадине – это патологии непосредственно этой области.
- Травмы подмышечной области – достаточно резко поднять руку, неудачно наклониться или поднять что-то тяжелое и можно растянуть мышцы или связки плечевого сустава и груди. А удар по плечу или падение на руку может вызвать не только гематому мягких тканей, но и сильное растяжение мышц или связок. Боли в этом случае неинтенсивные, тянущие, постоянные, усиливающиеся при движении, особенно при отведении руки или попытках поднять что-то тяжелое.
- Аллергия – аллергические реакции могут возникнуть на вещества, содержащиеся в антиперспиранте или любом другом косметическом средстве, используемом для обработки кожи подмышек. При аллергии кожа краснеет, отекает, появляется зуд и шелушение, могут увеличиться лимфатические узлы и возникнуть общие аллергические реакции – заложенность носа, кашель или высыпания на лице и теле.
- Лимфаденит – еще одна из самых распространенных причин боли в подмышечной области. Воспаление лимфатических узлов может быть неспецифическим: вызывается любыми болезнетворными микроорганизмами или специфическим: туберкулезным, сифилитическим. Обычно болит под мышкой из-за острого воспалительного неспецифического процесса в лимфоузлах. У больного поднимается температура тела, возникает озноб, слабость, головная боль и другие симптомы недомогания. Затем появляется припухлость и болезненность в подмышечной области, где легко можно прощупать плотные, болезненные лимфоузлы. Если лимфаденит не лечить, воспалительный процесс может локализоваться, вокруг образуется плотная капсула из соединительной ткани, а внутри – лимфоузел будет постепенно расплавляться. Такое течение болезни характерно для специфического туберкулезного или сифилитического воспаления. При заражении стафилококками, стрептококками или другими патогенными микробами, инфекция чаще распространяется по всему телу, вызывая общую интоксикация организма и поражение соседних лимфатических узлов и органов.
- Гидраденит или сучье вымя – инфекционное заболевание, в большинстве случаев вызываемое стафилококком. Развивается воспаление из-за повреждения кожных покровов, несоблюдения правил личной гигиены и резкого снижения иммунитета. Стафилококки, кишечная палочка, стрептококки и другие микроорганизмы, находящиеся на коже человека, проникают в потовые железы и вызывают их воспаление. При этом закупориваются выводные протоки желез, их содержимое скапливается внутри и под кожей развивается воспалительный процесс. В начале заболевания появляется зуд и жжение в подмышечных областях, затем кожа краснеет, появляется припухлость, узлы увеличиваются, становясь похожими на вымя собаки. С развитием процесса болезненность усиливается, гнойники увеличиваются в размерах, становятся отечными и горячими на ощупь, мешают отводить руку или вообще двигать ей. Ухудшается и общее состояние больного – повышается температура тела, появляется слабость, головная боль, тошнота и рвота. Если вовремя не начато лечение, гнойник может сам вскрыться, образуя полость, полную гноя или воспаление распространиться на соседние потовые и сальные железы, волосяные фолликулы и подкожно жировую клетчатку.
- Фолликулит – воспаление волосяного фолликула может возникнуть из-за повреждения кожных покровов при депиляции, бритье или травме подмышечной области. Воспаляться могут один или несколько фолликул, вызывая сильное покраснение кожи, отечность и болезненность под мышкой. В устье фолликула образуется полость, заполненная гноем, которая может самостоятельно вскрыться. Одна из разновидностей заболевания – стафилококковый сикоз, который часто встречается у больных, страдающих от эндокринных заболеваний, нарушения обмена веществ или патологии нервной системы. Характерная особенность стафилококкового сикоза – хроническое рецидивирующее течение и большая зона поражения.
- Фурункул – это воспаление волосяного фолликула, сальной железы и окружающей их соединительной ткани. Причиной развития фурункула под мышкой может быть травматическое повреждение кожи, трение одеждой, несоблюдение правил личной гигиены, снижение иммунитета и заболевания эндокринной системы. При попадании бактерий в волосяной фолликул развивается воспалительный процесс, распространяющийся на сальные железы и соединительную ткань. Начавший развиваться фолликул представляет собой небольшое, болезненное уплотнение в подмышечной области. При распространении процесса у больного проявляются признаки интоксикации – повышение температуры тела, озноб, слабость, головная боль и так далее, а на месте воспалительного инфильтрата может возникнуть карбункул или оно распространиться на соседние волосяные луковицы и у больного разовьется фурункулез.
- Карбункул – воспалительный процесс, затрагивающий более глубоколежащие слои – подкожно-жировую клетчатку. Чаще всего при карбункуле возникает некроз тканей, образуется полость, наполненная гноем. Если в подмышечной области образуется карбункул, состояние больного сильного ухудшается, болезненное образование мешает поднимать и двигать рукой, больной ощущает сильную боль, слабость и озноб.
Кроме вышеперечисленных причин, боль под мышкой может быть связана с заболеваниями органов грудной клетки:
- Мастопатия – боли под мышкой у женщин могут быть вызваны патологией молочных желез. Беременность, кормление грудью, операции становятся причиной изменений в молочных железах и вызывают тянущие и ноющие боли в подмышечной впадине, которые исчезают со временем.
- Заболевания сердечно-сосудистой системы – колющие или тянущие боли подмышкой иногда возникают при ишемической болезни сердца, инфаркте миокарда. Патология сердечно-сосудистой системы сопровождаются одышкой, болью в груди, учащением сердцебиения или затруднением дыхания.
- Заболевания нервной системы – невралгии, невроз или вегетососудистая дистония также могут вызывать боли в подмышечной области.
- Остеохондроз – шейный или грудной остеохондроз может стать причиной сильных болей в подмышечной области. При остеохондрозе из-за дегенеративных процессов в межпозвоночных дисках, позвоночные столбы смещаются, нарушая иннервацию подмышечной области и вызывая сильные боли при повороте головы, наклонах или движении рукой.
- Новообразования – в редких случаях регулярно возникающие или постоянно присутствующие боли в подмышечной области связаны с доброкачественными и злокачественными опухолями мягких тканей. Самостоятельно диагностировать такие новообразования очень сложно, поэтому при появлении тупых, тянущих или ноющих болей, уплотнения в области подмышки и общего ухудшения состояния, нужно срочно обратиться за медицинской помощью.
Болит под мышкой слева
Если боль под мышкой слева не связана с воспалительными заболеваниями кожи и подкожно жировой клетчатки или лимфаденитом, необходимо исключить заболевания сердечно-сосудистой системы. Болеть под мышкой слева может при ишемической болезни сердца, стенокардии или инфаркте миокарда. Чаще всего такие боли являются отраженными и кроме них больного беспокоят и другие симптомы, позволяющие диагностировать патологию органов сердечно-сосудистой системы. Но иногда слабость и ноющая боль в подмышечной области слева становятся первыми симптомами инфаркта миокарда – смертельно опасного заболевания.
Болит под мышкой справа
Справа под мышкой может болеть по всем вышеперечисленным причинам, кроме инфаркта миокарда, за очень редким исключением. Боль в правой подмышке, если нет никаких воспалительных изменений и увеличения лимфатических узлов, чаще всего возникает из-за остеохондроза шейного отдела или невралгии. Для этих заболеваний характерно резкое усиление боли при движении, а также уменьшение объема движений – шевелить рукой становится все труднее и больной инстинктивно старается ею не двигать.
Что делать, если болит под мышкой
Если болит под мышкой, прежде чем начинать лечение, нужно определить причину патологии. Своевременное обращение к врачу поможет не только избежать осложнений, но и упростить процесс лечения.
А до обращения к врачу нужно:
- внимательно осмотреть подмышечную область – воспалительные изменения, покраснение или отек легко заметить даже при самом поверхностном осмотре;
- провести пальпацию пораженной области – при лимфадените в подмышечной впадине можно нащупать плотные, болезненные увеличенные лимфоузлы с одной или, чаще, двух сторон. А вот если нащупывается плотное, безболезненное и не смещающее образование под мышкой, необходимо как можно скорее провести обследование и исключить новообразования, туберкулез или сифилис;
- тщательно соблюдать гигиену подмышечной области – если на коже подмышечной впадины появилось раздражение, покраснение или гнойник, нужно не реже 3-4 раз в день обрабатывать подмышки теплой водой с мылом, слабым раствором марганцовки, перекисью водорода или другими антисептическими средствами;
- исключить раздражающие и травмирующие факторы – чем бы не была вызвана боль под мышкой, нужно постараться как можно меньше травмировать эту область: не пользоваться роликовыми антиперсперантами, не проводить эпиляцию и не брить подмышечную впадину. Также нужно избегать облегающей эту область одежды, грубых, раздражающих кожу тканей и стараться меньше двигать рукой.
Если боль в подмышечной области не проходит, нужно срочно обращаться за медицинской помощью:
- посетить терапевта и исключить лимфаденит, мастопатию или остеохондроз. Обычно для этого бывает достаточно осмотра и консультации врача. Также такое обследование очень важно для обследования сердечно-сосудистой системы, патологии нервной системы и эндокринных органов;
- сдать анализы крови и провести дифференциальный диагноз на сифилис, туберкулез и некоторые другие заболевания, проверить уровень гормонов в крови;
- посетить хирурга – при наличие любых образований в подмышечной области необходима консультация хирурга, который сможет определить вида заболевания и назначить соответствующее обследование и лечение – антибиотикотерапию, физиолечение, мази и компрессы или хирургическое вскрытие и удаление образования;
- компьютерная томография, рентген и УЗИ помогают определить почему болит в подмышечной области, если видимых причин для возникновения патологии нет. К сожалению, сегодня рак молочных желез, легких и других внутренних органов встречается очень часто, поэтому не стоит пренебрегать подобными методами обследования.
Чего нельзя делать, если болит под мышкой
Если у вас болит в области подмышки справа или слева и вы точно не знаете причину недомогания, ни в коем случае нельзя:
- греть больное место – при гнойном воспалении это может ускорить процесс и стать причиной распространения инфекции по организму и даже вызывать септический шок, также очень опасно греть новообразования;
- использовать любые мази, компрессы или растирания – это может не только сильно ухудшить состояние, но и стать причиной вторичного инфицирования;
- массировать пораженную область или растирать ее;
- принимать антибиотики или болеутоляющие – прием антибактериальных препаратов может сильно изменить клиническую картину болезни и затруднить постановку правильного диагноза, а из-за обезболивающих или снотворных препаратов есть риск «проспать» инфаркт миокарда, приступ стенокардии или «прорыв» фурункула.
При любой болезненности в подмышечной области нужно обращаться за медицинской помощью, это поможет избежать развития осложнений и даже может спасти вашу жизнь!
Источник

Оглавление:
1. Боли в правом подреберье
— Заболевания внутренних органов как возможная причина болей в правом боку
— Боли в правом боку как следствие травм
— Опоясывающий лишай как возможная причина боли в правом боку
— Боли в правой половине живота
— Боли внизу живота справа
— Заболевания, вызывающие боли внизу живота справа
— Гинекологические заболевания как причины боли в правом боку внизу живота у женщин
2. Лечение боли в правом боку
Рекомендуем прочитать:
Боль под ребрами: характер, причины, лечение
Боли в правом подреберье
В этом месте боль может возникать вследствие:
- заболеваний внутренних органов;
- травм;
- болезней костно-мышечной системы;
- неврологических заболеваний.
Заболевания внутренних органов как возможная причина болей в правом боку
Среди заболеваний внутренних органов наиболее сильные болевые ощущения вызывает патология желчного пузыря. Острый и хронический холецистит, желчнокаменная болезнь и ее осложнение — желчная колика, дискинезия желчевыводящих путей, опухоли фатерова соска и острый панкреатит — при всех этих болезнях боли локализуются в правом подреберье.
При остром холецистите наряду с этим симптомом отмечается рост температуры, появляется горький привкус во рту, тошнота с приступами рвоты, не улучшающей самочувствия больного. Вопреки общему мнению для этой болезни желтуха не характерна.
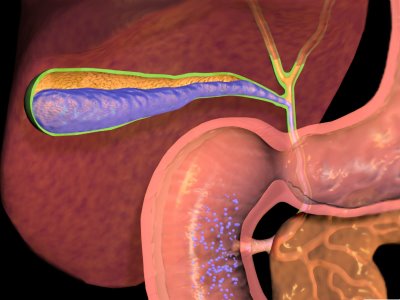
- локализованы в правом подреберье;
- носят вначале приступообразный, а затем и постоянный характер;
- на пике воспаления усиливаются при любом действии, повышающем внутрибрюшное давление — кашле, чихании, натуживании и даже дыхании.
Боли в правом подреберье при желчнокаменной болезни возникают не так часто. Камни в желчном пузыре могут годами себя не проявлять. Очень часто их обнаруживают случайно при рутинном ультразвуковом исследовании или обследовании больного по поводу иных заболеваний.
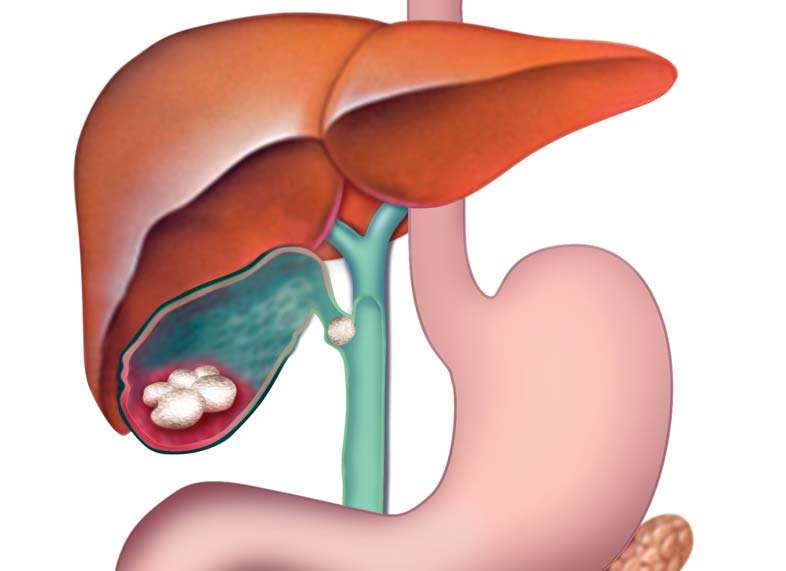
В этом момент возникают интенсивные приступообразные боли под правой реберной дугой режущего, колющего, раздирающего характера. Часто они отдают в поясницу, под правую лопатку, в руку и иногда – в область сердца. Человек на пике приступа желчной колики согласен на все, лишь бы избавиться от болей, настолько они сильны.
Одновременно с болевыми ощущениями возникают тошнота с многократной рвотой, пациент мечется на постели, так как боль не стихает в любом положении.
Сходным образом проявляются и опухоли фатерова соска — места, где желчевыводящие пути выходят в просвет двенадцатиперстной кишки. Само по себе новообразование болей не вызывает. Однако при его наличии неизбежно возникает холангит — воспаление желчевыводящих путей, при котором боли локализуются в левом подреберье. Наряду с ними у больного имеются повышение температуры, озноб, выраженная желтуха.
При дискинезии желчевыводящих путей характер боли в правом боку довольно разнообразен и зависит от типа его протекания.
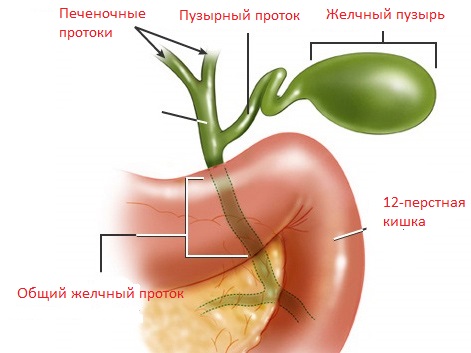
При гиперкинетическом типе дискинезии боль в области печени острая, резкая, приступообразная. При гипокинетическом типе наоборот — постоянная, тупая, ноющая, иногда полностью отсутствует. Возможна и дискинезия по типу желчной колики, при которой боль высокоинтенсивная, нестерпимая, возникает внезапно и сопровождается перебоями в сердце, чувством страха. В последнем случае иногда врачи могут ошибиться в диагнозе и выставить неверный предварительный диагноз инфаркта миокарда. Впрочем, данные лабораторных анализов и расшифровка ЭКГ позволяет исключить сердечную патологию.
Боли при остром панкреатите чаще локализуются в верхней части живота и носят опоясывающий характер, захватывая оба бока и даже спину.
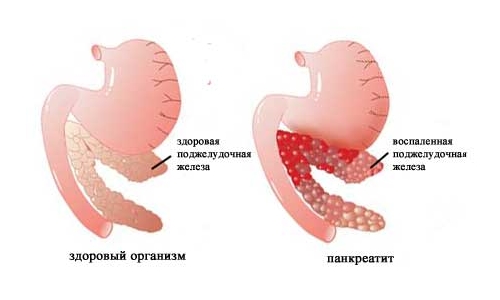
Эта хирургическая патология возникает чаще всего на фоне злоупотребления крепким алкоголем, которое сопровождается обильным приемом жирной, пряной, жареной пищи. Без лечения это заболевание может быстро привести к летальному исходу.
Боли в правом боку как следствие травм

Опоясывающий лишай как возможная причина боли в правом боку
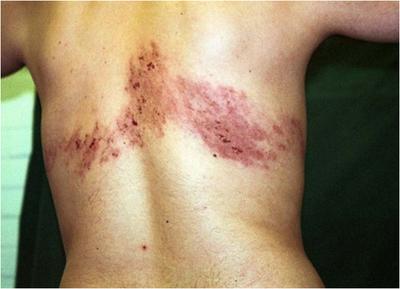
Вызванная вирусом герпеса, эта патология очень напоминает острый панкреатит по своей симптоматике. В начале болезни отмечаются сильные боли в левой и реже – в правой половине живота, острые, резкие, постоянного характера. Возможно появление характерных для панкреатита тошноты и даже рвоты. Этот симптомокомплекс может ввести в заблуждение даже опытных врачей, которые начинают лечить воспаление поджелудочной железы. К счастью, спустя несколько дней на животе появляются характерные пузырьковые высыпания в виде ленты (потому болезнь и называется «опоясывающий лишай»). С этого момента диагноз становится очевидным и больному назначают правильное лечение, если это не было сделано ранее.
Боли в правой половине живота
В среднем этаже правой половины живота расположены петли тонкого кишечника и восходящий отдел ободочной кишки.
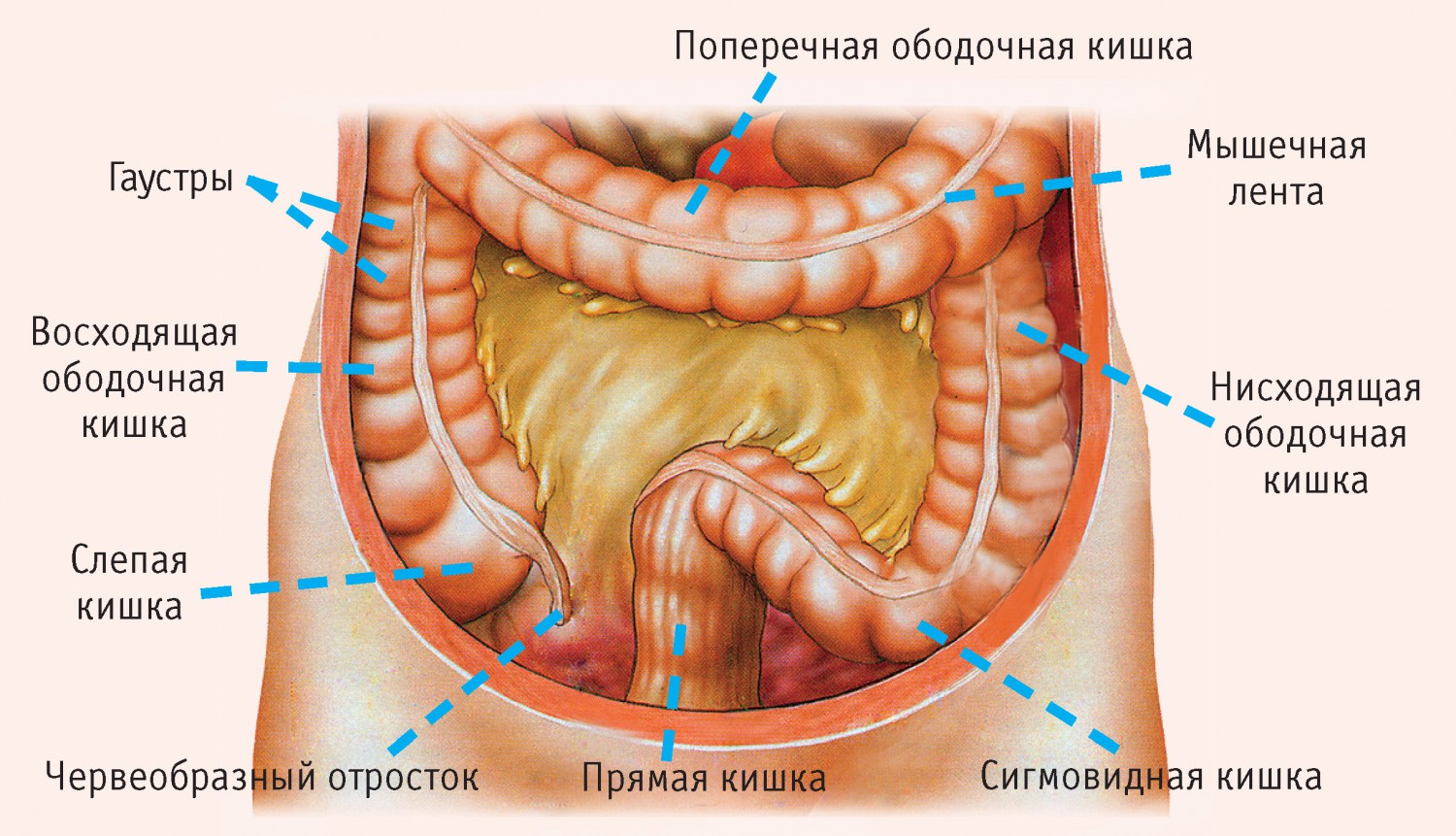
В правом боку живота боли могут быть вызваны только поражением этих органов. Обычно они постоянные, достаточно сильные, не связаны с приемом пищи и сопровождаются прочими симптомами:
- расстройством стула;
- примесью слизи и/или крови в фекалиях;
- вздутием живота;
- анорексией;
- прогрессивным падением массы тела;
- тошнотой и рвотой.
Боли внизу живота справа
В этой области живота боли могут быть спровоцированы самыми разными заболеваниями. Их клиническая картина порой весьма похожа одна на другую и зависит от пораженного органа.
Заболевания, вызывающие боли внизу живота справа
Острый аппендицит — наиболее частая хирургическая патология.
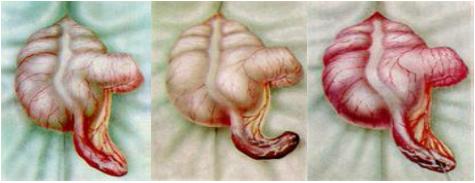
Боль обычно возникает в верхнем этаже живота или около пупка, через несколько часов перемещаясь в правую подвздошную область (выше паховой складки). Одновременно с этим возможны и прочие явления диспепсии в виде однократного поноса, тошноты, изредка – рвоты, снижения аппетита и незначительного подъема температуры.
Острый аппендицит обладает рядом характерных симптомов, которые определяет врач-хирург во время пальпации живота.
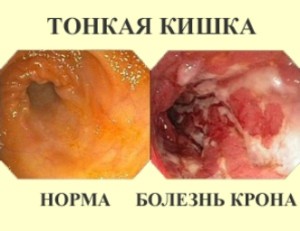
Кроме аппендицита спровоцировать боли в правом боку внизу живота может болезнь Крона.
При терминальном илеите — варианте развития болезни Крона — боли локализованы в правой подвздошной области и очень сильно напоминают «аппендицитные». Остальные симптомы также часто напоминают картину аппендицита, поэтому нередки диагностические ошибки, когда уже на операции обнаруживается «здоровый» червеобразный отросток, зато выявляется воспаление в концевом отделе тонкого кишечника.
Гинекологические заболевания как причины боли в правом боку внизу живота у женщин
В надлобковой области или правом и левом паху боли могут появляться вследствие патологий придатков матки:
- внематочной беременности;
- апоплексии яичника;
- перекрута ножки опухоли яичника;
- сальпингоофорита.
При этих заболеваниях боли часто носят постоянный характер, сопровождаются разнообразными выделениями из половых путей — от кровянистых до гнойных, иногда одновременно с ними возникает лихорадка, зачастую весьма высокая.
Любое из перечисленных заболеваний – весьма опасно, так как при отсутствии лечения ведет к развитию тяжелых осложнений:
- кровотечению;
- пельвиоперитониту;
- бесплодию и т.д.
Важно: при возникновении боли в правом боку внизу живота у беременных женщине нужно незамедлительно обращаться к гинекологу.
Лечение боли в правом боку

Так как боль — это симптом, то и лечить надо не ее, а ту болезнь, что ее спровоцировала. Как часто мы принимаем анальгетики или спазмолитики в любой ситуации! И как часто потом хирурги или гинекологи бранят пациентов за то, что те не сразу обратились за помощью. А ведь любую болезнь легче лечить в самом начале, а не на этапе развития тяжких осложнений.
При лечении описанных заболеваний используются все методы, доступные медицине:
- Диетотерапия:
- отказ от жирного, жареного, острого — при болезнях желчного пузыря;
- исключение грубой клетчатки, пряностей — при заболеваниях кишечника;
- полный голод в течение нескольких дней — при остром панкреатите;
- Медикаментозное лечение:
- при воспалениях в любой области — антибиотики;
- при онкологических заболеваниях — лучевая, химио- и радиотерапия;
- при опоясывающем лишае — противовирусные препараты, единственно эффективные при этой патологии;
- спазмолитики и анальгетики — всего лишь как элемент комплексного лечения;
- Хирургическое вмешательство — как крайняя, а иногда и единственно эффективная мера борьбы с патологией:
- аппендицитом;
- перекрутом ножки опухоли яичника;
- его апоплексией;
- внематочной беременностью;
- желчнокаменной болезнью;
- некоторых формах болезни Крона;
- опухолях фатерова соска.
Какой бы ни была боль в правом боку — постоянной или приступообразной, колющей, ноющей или давящей — она является симптомом неблагополучия в каком-либо органе. Игнорирование ее, самостоятельный прием анальгетиков и спазмолитиков — это верный путь на больничную койку, а то и на стол к хирургу. Иногда человек попадает к врачам слишком поздно и тогда все их усилия оказываются напрасными. Поэтому при любом болевом приступе, даже если он прошел, не ленитесь — обратитесь хотя бы к участковому терапевту. Пусть лучше он побурчит, что вы впустую к нему пришли, нежели вас будет оперировать хирург или вскрывать патологоанатом.
Рекомендуем посмотреть:
Бозбей Геннадий, медицинский обозреватель, врач скорой помощи
132,253 просмотров всего, 1 просмотров сегодня
Загрузка…
Источник


